Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Светлана спрашивает:
Дочери 8 лет.После МРТ поставили диагноз.Кистозно-солидное образование пинеальной области(пинеоцитома).Признаки краниовертебральной дисплазии(платибазия).Где можно вылечить и каким способом.Какие последствия.
Пинеоцитома - доброкачественная опухоль из зрелых клеток шишковидного тела, характеризуется медленно прогрессирующим течением без метастазирования. Единственный способ лечения - нейрохирургическое вмешательство, которое приводит к быстрому выздоровлению. Обратитесь в специализированный нейрохирургический центр за более подробной информацией.
Руслан спрашивает:
Здраствуйте, прошу Вас помочь понять текущую ситуацию!
И самое главное что нам делать, стоит или не стоит бить тревогу и обращаться в клиники уже сейчас не теряя времени! Рекомендации по нашим действиям!
У моего ребенка мальчика -6 лет была выявлена следующая картина:
Анамнез: по данным МРТ кистозная опухоль червя и левой гемистосверы мозжечка
Клиническая картина заболевания:
При поступлении ведущем в клинике заболеванием является синдром внутречерепной гипертензии в виде головных болей, повторных рвот, наличия в глазном дне отека нервов с обеех сторон. Наряду с этим выявляется симптоматика поражения червя мозжечка и левой его темисферы-туловища атаксия, неустойчивость в позе Ромберга и динамическая атаксия в левых конечностях, а так же стволовая симптоматика (раздражения дна 4 желудочка) в виде спонтанного горизонтального нистагма при взгляде в стороны.
На МРТ выявлена больших размеров (5,4*5,7*4,5 см) кистозная опухоль левой гемисферы мозжечка, компримирующая полость четвертого желудочка и большую цистерну головного мозга. При осмотре офтальмолога - на глазном дне дискзрительного нерва розовый, границы его отечные, вены полнокровные, застойный диск зрительного нерва. На фоне внутричерепной гипертензии отмечается спонтанный мелкокалиберный горизонтальный нистагм.
Ход лечения: 27.12.2010 проведена операция "Удаление опухоли левой гемисферы мозжечка"". Опухоль удалена тотально. Гисторологический диагноз - липоидная астроциома с участками плотного расположения клеток. Рана зажила первичным натяжением. Швы сняли на 8 сутки.
При контрольной КТ до и после контрастного усиления на фоне п/операционных изменений в левой гемисфере мозжечка признаков накопления контрастного вещества не определяется. желудочная система не расширена.
Неврологическая симптоматика в значительной степени регрессировала. На момент выписки сохраняется вынужденное положение головы, инерционный тремор с обеих сторон, неуверенная походка.
Через три месяца мы прошли контрольное МРТ и получили следующие заключение:
На сериях контрольных аксиальных, сигитальных и фронтальных МР-томограмм головного мозга в режимах Т1,Т2 и Т2-FLAIR, выполненных до и после введения КВ, влевой гемисфере мозжечка (ее ротальной части) определяются послеоперационные изменения, сохраняется небольших размеров (не более 1,5 см) участок гетерогенного накопления контрастного вещества. Перифокальный отек и масс-еффект в зоне интереса отсутствует. Боковые желудочки умеренно резидуально расширены (последствия перинатальной гипоксии). Каких-либо других патолагических изменений интракраниальной локализации нет. Дифференциальный диагноз следует проводить между малых размеров остатком опухоли и накоплением КВ в зоне послеоперационного глиоза.
Корме того ребенок сейчас чувствует себя нормально, единственное у него за год до операции появились круги под глазами, после операции исчезли, а сейчас снова стали появляться.
Прошу Вас ответить на мои вопросы.
исходя из предоставленной Вами информации повода для беспокойства нет. Выявленные изменения укладываются в картину остаточных явлений оперированной патологии. Однако необходимо, чтобы ребенок находился под наблюдением врача невропатолога.
Галина Максимовна спрашивает:
Уважаемые Господа! Мне 63 года. У меня была операция по удалению астроцитомы на левом мозжечке в 2002г. После операции в зоне удаления образовалась кистозное образование. В 2012г. МРТ выявило на фоне кисты новообразование размером до 10 мм. Есть ли шанс лечения без операции? Спасибо.
К огромному сожалению, без личного осмотра и ознакомления с результатами пройденного Вами обследования, невозможно дать точного заключения о возможной тактике лечения. Рецидив возникновения кисты мозжечка и достаточно большой размер появившегося объемного образования, вероятнее всего, требует хирургического лечения.
Узнать больше на эту тему:
- Онкомаркеры – расшифровка анализов крови. Когда бывает повышенный и пониженный уровень онкомаркеров, выделяемых раковыми клетками (СА 125, СА 15-3, СА 19-9, СА 72-4, СА 242, НЕ4, ПСА, РЭА)
- Онкомаркеры – что это такое, сколько их и что они показывают? Кому и когда следует сдать анализ крови на онкомаркеры? Насколько можно доверять результатам анализа? Как точно определить наличие раковых клеток?
- Кератома (кератоз) – виды (фолликулярная, себорейная, актиническая, роговая), причина образования, лечение (удаление), народные средства, фото
- Липома (жировик) молочной железы, почки, мозга, на спине, на лице, на голове и т.д. – виды, причины и симптомы, методы диагностики и лечения (удаление), отзывы, цена, фото
В современной медицине под солидной опухолью принято понимать плотное новообразование с чёткими границами, формируемое из собственных зрелых либо недифференцированных тканей. Характерной особенностью данного заболевания является определённая локализация патологии, в отличие от другой группы опухолевых болезней кровеносной и лимфатической системы.
Классификация
Все виды солидных опухолей можно разделить на два типа – доброкачественные и злокачественные.
Доброкачественные опухоли
Новообразования доброкачественного характера чётко отделены от соседних тканей собственной оболочкой. Негативные симптомы у пациентов возникают лишь при увеличении солидной опухоли в размерах и сдавливании находящихся рядом анатомических структур.
Её развитие происходит медленно. Иногда такие узлы перестают расти, уменьшаются в размерах или полностью рассасываются без какого-либо внешнего воздействия. Они не дают метастазов, а малигнизация происходить лишь в редких ситуациях.
В случае если, помимо плотных тканей, в наросте наблюдается содержание жидкости, то его называют объемным кистозно-солидным образованием. В 90% случаев оно имеет доброкачественный характер, то есть не наносит ущерба здоровью пациента.
Злокачественные опухоли
К этой группе относятся патологические очаги, формируемые из видоизменённых клеток, которые постоянно делятся. По этой причине опухоль может достигать значительных размеров.
Солидный рак является агрессивным, быстро разрастается и даёт метастазы на ранних стадиях болезни.
При распространении и некрозе нетипичных клеток происходит отравление организма, нарушение функционирования тканей и органов. Негативное воздействие на нервные пучки вызывает сильные болевые синдромы, от которых иногда удаётся избавиться лишь благодаря препаратам с содержанием наркотических веществ.
Запущенные стадии раковой опухоли часто приводят к летальному исходу.
Локализация и причины
По статистике, солидные опухоли у женщин диагностируются в 1,5 раза реже, чем у мужчин.
Очаги заболевания могут развиваться в любой части человеческого организма, где имеются эпителиальные ткани.
Развитие этой болезни специалисты связывают с наличием ряда провоцирующих факторов.
За последние годы заболеваемость существенно возросла в крупных городах с плохой экологией, из-за частых психологических нагрузок и переутомления. Курение и чрезмерное регулярное употребление спиртных напитков значительно повышает вероятность появления онкологических процессов.
В каждом десятом случае диагностирования злокачественной солидной опухоли причиной становились вирусы.
Высокую опасность для организма несёт работа на вредном производстве.
Риск развития опухолевых новообразований повышается в случаях плохой наследственности и различного вида мутаций.
Среди женщин наиболее распространёнными считаются солидные опухоли детородных органов, молочной железы и кожного покрова.
У людей мужского пола новообразования чаще всего затрагивают предстательную железу, органы дыхательной и пищеварительной системы.
Также нередкими считаются случаи выявления новообразований в железах внутренней секреции, а также тканях скелета.
У детей младшего возраста и школьников появлению солидных опухолей способствуют частые травмы и плохо сформированный иммунитет. Зачастую патологические процессы у них развиваются в структурах опорно-двигательного аппарата, головном мозге и нервных тканях.
Опухоли головного мозга — гетерогенная группа, включающая в себя внутричерепные новообразования, которые могут носить как доброкачественный, так и злокачественный характер. Последние возникают вследствие бесконтрольного деления клеток, которые с большей долей вероятности приводят к образованию метастазов в других органах человеческого организма.
К факторам риска, способствующим возникновению опухоли головного мозга относят:
- производственные факторы: работы на ядерных объектах, постоянное воздействие ионизирующего излучения;
- этническая принадлежность. Исследования показали, что представители европеоидной расы более подвержены риску возникновения первичных опухолей;
- половая принадлежность. У мужчин опухоли встречаются чаще.
- возрастные особенности. Здесь можно выделить две основные группы риска: к первой группе относят детей в возрасте до 8 лет, а ко второй – пожилых людей в возрастном промежутке от 65 – до 79 лет.
- ослабленная иммунная система, причиной нарушения деятельности которой могла стать ВИЧ–инфекция, а так же вследствие операций по пересадке органов — в данном случае велик риск развития лимфомы центральной нервной системы;
- наследственная предрасположенность.
Симптомы развития опухоли головного мозга
Первоочередными симптомами, говорящими о появлении опухоли головного мозга называют следующие:
- частые головные боли, тошнота, головокружение, слабость, быстрая утомляемость, внезапно появляющееся потемнение в глазах, а также психологические признаки – апатия, депрессия;
- расширение зрачка на пораженной стороне, изменение размеров диска зрительного нерва.
При росте опухоли симптомы становятся более очевидными и ярко выраженными. К ним относят:
- нарушение координации движения и ориентации в пространстве;
- потеря памяти, частые обмороки;
- ухудшение зрения и слуха;
- изменения в эмоционально-психологической сфере;
- снижения чувствительности кожных рецепторов пропадают, или становятся менее ощутимыми тактильные, болевые, термические раздражители, воздействующие на кожный покров;
- появление галлюцинаций у больного (например, в виде вспышек света) в случаях поражения области головного мозга, отвечающей за анализ получаемого из внешнего мира изображения.
Классификация опухолей головного мозга
Существует несколько признаков, по которым проводят классификацию опухолей.
По первичному очагу:
- первичные – это опухоли, которые получили свое развитие в связи с нарушениями процесса деления клеток самого головного мозга, его тканей, или черепных оболочек;
- вторичные – к ним относятся опухоли, имеющие метастатическое происхождение.
В 2007 году все раннее данные классификации опухолей головного мозга претерпели существенные изменения и была составлена их новая классификация, основанная на изучении клеточного состава опухоли.
В ней описано более 100 видов существующих опухолей. На данный момент эта классификация является самой полной своему содержанию.
Опухоли головного мозга подразделяются на злокачественные и доброкачественные.
Доброкачественные
Глиомы первой стадии
 Самый распространенный вид опухоли. Глиома развивается непосредственно из нейроэпителиальных (глиальных) клеток, входящих в состав ткани головного мозга.
Самый распространенный вид опухоли. Глиома развивается непосредственно из нейроэпителиальных (глиальных) клеток, входящих в состав ткани головного мозга.
Данный вид опухоли медленно растет, и в начале своего развития самый большой вред, который способна нанести глиома – это компрессия (давление) на окружающие ткани и клетки головного мозга.
Данный вид опухоли является столь же опасным для жизни человека, как и злокачественная опухоль.
Признаками образования данной опухоли часто являются следующие симптомы: ухудшение зрения; двоение в глазах; ощущение постоянной тошноты, которая сопровождается рвотными рефлексам; замедление мыслительных процессов человеческого мозга; яркое проявление спутанности сознания, а в отдельных случаях возможно и состояние комы; возникновение одностороннего паралича.
Менингиомы
Данный вид опухоли образован клетками паутинной мозговой оболочки (арахноидального эндотелия). На внешний вид чаще всего напоминает узел в виде подковы, или округлой формы, которая окружена плотной капсулой.
Чаще всего данному заболеванию подвержены представительницы слабого пола.
Ярко выраженная симптоматика у данного заболевания отсутствует и годами развитие опухоли может проходить незаметно для пациента:
- появление ноющей в утреннее и вечернее время, концентрирующейся в лобной, либо в височных областях.
- усиление симптоматики проявления головных болей, сопровождающихся тошнотой и рвотой;
- снижение чувствительности некоторых участков тела;
- нарушение психо–эмоционального состояния;
- повышение , в том случае, когда большая опухоль, сдавливая мозговую ткань, вызывает ее отек;
- повышенное угнетенное состояние человека;
- развитие опухоли становится риском для жизни человека.
Чаще всего менингиомы являются доброкачественными опухолями, и поэтому правильным лечением для них становится хирургическое удаление.
Менингиомы, недоброкачественного характера часто после удаления появляются вновь, и это требует повторных операций.
Невриномы слухового нерва (шванномы)
 Опухоль данного типа говорит о том, что она образована из шванновских клеток слухового нерва. Уже первыми симптомами роста опухоли являются:
Опухоль данного типа говорит о том, что она образована из шванновских клеток слухового нерва. Уже первыми симптомами роста опухоли являются:
- ухудшение слуха на одно ухо, постоянные боли в той же половине лица;
- поражение многих нервных структур, следствием которых является ухудшение артикуляции, невозможность выполнения некоторых мимических упражнений, ухудшение процесса глотания пищи, а позже и воды.
Внешний вид невриномы может колебаться от правильного овальной, или округлой формы узла, до неправильной неопределенной формы. Верхняя поверхность узла покрыта соединительной тканью. Поверхность образования неровная, бугристая.
Лечение может быть проведено либо облучением невриномы, либо удалением хирургическим путем. Нередко отмечены случаи, когда единственно возможным лечением было динамическое наблюдение за развитием опухоли.
Гемангиобластомы
Достаточно редко встречающийся вид опухоли. Образована она скоплением кровеносных сосудов. Чаще всего местом образования является мозжечок, реже головной и спинной мозг.
Гемангиобластомы встречаются двух видов: солидные и кистозные .
Основное отличие этих видов в образующих их составных частях. Солидные гемангиобластомы в своем составе имеют только опухолевые клетки, кистозные же, помимо клеток опухоли имеют прикрепленный к ним солидный компонент.
Об образовании данной опухоли могут говорить следующие симптомы:
- головные боли;
- головокружение;
- невозможность правильно координировать движения;
- проблемы с удержанием равновесия.
Гемангиобластомы, образованные в спинном, или головном мозге могут привести к полной потере чувствительности конечностей, нарушению работы мочевыводящих органов, в частности мочевого пузыря и работы желудочно–кишечного тракта.
Злокачественные
 Злокачественные опухоли головного мозга имеют способность к ускоренному росту и развитию по сравнению с доброкачественными опухолями.
Злокачественные опухоли головного мозга имеют способность к ускоренному росту и развитию по сравнению с доброкачественными опухолями.
Развиваясь, данный вид опухоли уничтожает все расположенные рядом с ней клетки и участки головного мозга. Злокачественная опухоль может быть образована как из молодых, незрелых клеток головного мозга, так и из клеток других органов, принесенных притоком крови. Этот процесс образования называется метастазированием. Он является наиболее частым способом возникновения опухоли. Метастазы способны развиваться как на одном участке головного мозга, так и на нескольких одновременно.
Симптоматика появления злокачественной опухоли сходна с симптоматикой доброкачественной.
Обследование и постановка диагноза
Диагностирование опухоли начинается сразу же после того, как появились первые симптомы. Врач проверяет у пациента нарушения координации движения, проводятся исследования тактильной и болевой чувствительности, тестирование на устойчивость положения тела в пространстве.
Собираются данные проявления всех симптомов и динамики их развития. Так проводится постановка предварительного диагноза.
Следующим этапом является назначение процедуры МРТ (магнитно – резонансная томография), или КТ (компьютерной томографии головного мозга). Проведение этих процедур позволяет поставить точный диагноз с определением места локализации опухоли и ее размерами.
Следующий этап до назначения лечения заключается в проведении биопсии опухоли.
Только после этой процедуры возможным становится назначение верного способа лечения.
Методы лечения опухолей головного мозга
 В том случае, если по ряду причин опухоль является неоперабельной, то ее лечение проводится с использованием следующих методик.
В том случае, если по ряду причин опухоль является неоперабельной, то ее лечение проводится с использованием следующих методик.
- проведение симптоматической терапии , крайне необходимой для улучшения общего состояния больного и устранения ярко проявляющихся симптомов заболевания. Для достижения этих целей назначают глюкокортикостероидные препараты (в частности преднизолон), способствующий снятию отека мозга, метоклопрамид, необходимый для уменьшения рвотных рефлексов, а крайне тяжелых случаях необходим прием наркотических анальгетиков, таких как морфин и омнопон, необходимых для уменьшения болевых ощущений.
- назначение лучевой терапии при неоперабельных видах опухоли , проводящейся в несколько этапов, частота и продолжительность которых зависит от размеров опухоли.
- проведение процедуры химиотерапии . Химиотерапия – метод лечения, который основан на введении в организм пациента препаратов, замедляющих процессы развития опухоли. Чаще всего назначаются комплексное проведение химиотерапии с лучевой терапией курсом на несколько недель.
Для операбельных видов опухолей проводится радикальное лечение — хирургическое вмешательство. Этот метод осложняется тем, что необходимо провести удаление опухоли полностью для того, чтобы избежать возможных рецидивов заболевания, а возможно это только при удалении не только опухолевых клеток, но и части здоровых клеток, окружающих опухоль.
Очень важным в процессе операции является и осторожность в том, чтобы не задеть жизненно важные центры головного мозга. В последнее время активно разрабатываются менее опасные способы проведения подобных операций с использованием лазерной и ультразвуковой техники.
Осложнения
 При лечении неоперабельных видов опухоли возможно возникновение некоторых осложнений.
При лечении неоперабельных видов опухоли возможно возникновение некоторых осложнений.
При использовании лучевой терапией и радиотерапией их подразделяют на две категории: ранние осложнения (наступают сразу же после лечения) и поздние осложнения (проявляются через полгода, или позднее после лечения).
К ранним осложнениям относят потерю аппетита, быструю утомляемость, нарушение сна, раздражение волосяного покрова головы, выпадение волос. Как правило, данные симптомы исчезают сразу же после окончания лечения.
К осложнениям, возникающим гораздо позже, относят нарушение деятельности вестибулярного аппарата – невозможность координации движений, потеря равновесия, гормональный сбой в организме, у детей после проведенного лечения возможно ухудшение способности к обучению, задержка роста.
Применение химиотерапии также нередко имеет свои осложнения. К ним относят:
- тошнота, рвота;
- раздражения слизистой оболочки ротовой полости;
- появление неприятных ощущений в конечностях, а нередко и их болезненность;
- ослабление иммунитета;
- нарушения работы желудочно-кишечного тракта.
Иногда лечение химиотерапией может привести к миелосупрессии – снижения образования клеток крови, что в свою очередь приводит к анемии, лейкопении и тромбоцитопении.
Но, несмотря на возможные осложнения в большинстве случаев курс химиотерапии хорошо переносится многими пациентами.
Реабилитация в послеоперационный период
 Послеоперационный период имеет свои особенности у пациентов, перенесших удаление опухоли головного мозга.
Послеоперационный период имеет свои особенности у пациентов, перенесших удаление опухоли головного мозга.
В первую очередь это длительное наблюдение за их состоянием специалистами радиологами и химиотератевтами, потому что люди, перенесшие операцию данного типа в послеоперационный период продолжают лечение химиотерапией, или лучевыми процедурами.
Необходимо проведение процедур МРТ, КТ для осуществления диагностического контроля.
Особенно необходимым является контроль за возникновением возможных рецидивов заболевания.
В случае возникновения послеоперационных осложнений, возникает необходимость в участии специалистов различных областей (офтальмолога, лора, неврологов и других специалистов).
Опухоли головного мозга – заболевания, которые могут нанести непоправимый вред для человеческого организма, поэтому огромную роль в положительном результате лечения играет своевременно проведённая диагностика, рационально выбранный метод лечения и, конечно же, осуществление полной реабилитации в послеоперационный период.
Видео, в котором затрагивается тема опухоли мозга:
Многие люди пугаются, если у них в организме вдруг обнаруживается опухоль. Почему-то большинство пациентов связывают эти образования только с раком, который непременно приводит к смерти. Однако в действительности все не так печально. Среди многочисленных видов опухолей есть и вполне безобидные, которые не оказывают существенного влияния на продолжительность жизни. К таким «хорошим» опухолям относится и кистозно-солидное образование. Что это такое, известно далеко не каждому человеку, не связанному с медициной. У некоторых людей слово «солидное» ассоциируется с понятием «большое, объемное», что вызывает еще большую тревогу и опасения за свою жизнь. В данной статье мы доступно и понятно объясним, что означает вышеупомянутая патология, как и почему она появляется, какие при этом бывают симптомы и много другой полезной информации.
Насколько кистозно-солидное образование опасно для жизни
Для начала отметим, что все многообразные виды опухолей, известные на данный момент, можно разделить на две категории:
- Доброкачественные (не образующие метастазы и, следовательно, не являющиеся раковыми).
- Злокачественные (образующие единичные или множественные метастазы, которые почти всегда распространяются по всему организму, что является одной из основных причин гибели пациента).
Примерно в 90 % случаев можно сказать о кистозно-солидном образовании, что это опухоль доброкачественная, то есть безопасная для жизни. Разумеется, этот прогноз сбывается, только если пациент не отказывается от предлагаемого доктором лечения и скрупулезно выполняет все рекомендации. Лишь небольшой процент таких патологий носит злокачественный характер. В данном случае речь о перерождении доброкачественной опухоли в злокачественную не идет. У тех немногих пациентов, кому «повезло» попасть в те роковые 10 %, патология изначально диагностируется как злокачественная.
Кистозно-солидное образование - что это такое
И «хорошие», и «плохие» опухоли классифицируются по их морфологическим признакам. Среди новообразований выделяют:
Новообразования в головном мозге
Наибольшую тревогу у пациентов вызывают Кистозно-солидное образование (даже доброкачественное) всегда сдавливает соседние участки мозга, что вызывает у пациента невыносимые головные боли. Причина таких тяжелых ощущений кроется в том, что мозг заключен в твердую оболочку (череп), поэтому любой опухоли просто некуда деваться. Новообразование в мягких тканях имеет возможность выпячиваться наружу или занимать полости тела. Компрессия вынуждает опухоль мозга давить на соседние клетки, препятствуя доступу к ним крови. Кроме болей, это чревато нарушением работы всех систем организма (пищеварительной, двигательной, половой и так далее).
Причины возникновения
Науке пока доподлинно не известны все причины, вызывающие появление опухолей как злокачественных, так и доброкачественных. В случае с возникновением кистозно-солидных образований мозга выделяют следующие причины:
- Облучение.
- Длительное пребывание на солнце.
- Стрессы.
- Инфекции (особенно онковирусные).
- Генетическая предрасположенность. Заметим, что наследственный фактор может называться причиной опухоли в любом органе, не только в головном мозге, но специалисты не считают его приоритетным.
- Влияние (работа с реактивами, проживание в экологически неблагоприятной местности). По этой причине опухоли различного характера чаще всего возникают у людей, которые в силу своей профессии работают с пестицидами, формальдегидами, другими химическими веществами.

Симптоматика
Проявить себя данная патология может по-разному, что зависит от ее локализации. Так, для кистозно-солидного образования продолговатого мозга (напомним, этот отдел расположен в затылочной части головы и является продолжением спинного мозга) характерны следующие проявления:
- Головокружение.
- Глухота (обычно развивается в одном ухе).
- Затруднение при глотании, дыхании.
- Нарушение чувствительности в тройничном нерве.
- Нарушение двигательной активности.
Опухоли в продолговатом мозге самые опасные, так как они практически не поддаются лечению. При травмировании продолговатого мозга наступает смерть.
В целом, для кистозно-солидных образований в различных отделах мозга характерны такие признаки:
- Головные боли, вплоть до рвоты.
- Головокружение.
- Бессонница или сонливость.
- Ухудшение памяти, ориентации в пространстве.
- Нарушение зрения, речи, слуха.
- Нарушение координации.
- Частая смена настроения без видимой причины.
- Напряжение мышц.
- Звуковые галлюцинации.
- Ощущение, что в голове какое-то необъяснимое давление.
Если возникло кистозно-солидное образование спинного мозга, это проявляется болями, усиливающимися в положении лежа и ночью, нисходящими прострелами, нарушением двигательной функции, парезами.
При появлении хотя бы некоторых признаков из приведенного списка, нужно немедленно отправляться к врачу.

Кистозно-солидное образование в щитовидке
Как правило, кистозно-солидное образование в щитовидной железе представляет собой ограниченную плотной оболочкой полость, заполненную клетками самой щитовидки. Такие полости наблюдаются единичными и множественными. Причины возникновения могут быть следующие:
- Наследственный фактор.
- Частые стрессы.
- Гормональные расстройства.
- Дефицит йода.
- Инфекционные заболевания.
Симптомы
Кистозно-солидное образование щитовидной железы может вообще никак себя не проявлять и быть обнаружено случайно при плановом осмотре пациента. В таких случаях врач с помощью пальпации нащупывает мелкие уплотнения на щитовидке. У многих людей при данной патологии появляются жалобы:
- Затруднения и даже болезненные ощущения при глотании.
- Одышка (которой раньше не было) при ходьбе.
- Осиплость голоса.
- Болевые ощущения (нехарактерный признак).
Возникновение кистозно-солидного образования в левой или правой долях щитовидки ощущаются примерно одинаково. Чаще они бывают очень небольшого размера (до 1 см). Однако зафиксированы случаи очень объемного кистозно-солидного образования (более 10 см).

Кистозно-солидное образование в почках и в малом тазу
Опухоли в почках у мужчин и женщин возникают с примерно равной частотой. Но у женщин гораздо чаще, чем у мужчин появляются в малом тазу кистозно-солидные образования. Что это может принести пациенткам? Поскольку в основном такая патология наблюдается у представительниц слабого пола в детородном возрасте, без своевременного лечения она может привести к бесплодию. Основной причиной заболевания являются гормональные нарушения, вызванные:
- Беременностью.
- Климаксом.
- Абортом.
- Приемом противозачаточных таблеток.
Проявляются опухоли болями в области поясницы и/или внизу живота, головной болью, нарушением менструального цикла.
На почках кистозно-солидные образования появляются по таким причинам:
- Травмы органа.
- Туберкулез (развивающийся в почках).
- Инфекции.
- Операции.
- Камни, песок в почках.
- Гипертония.
- Врожденные аномалии органа.
Больные жалуются на боли в области поясницы, на трудности с мочеиспусканием, нестабильное артериальное давление.

Диагностика
Кистозно-солидные образования любой локализации диагностируются с использованием следующих методов:
- Осмотр врачом, пальпация.
- Анализ крови.
- Биопсия.
При возникновении кистозно-солидных образований в спинном мозге дополнительно проводят рентгенографию позвоночника, электронейромиографию, спинальную ангиографию.

Лечение
Обнаружение кистозно-солидной опухоли не является поводом для приготовления к смерти. В подавляющем большинстве случаев такая патология успешно лечится. По показаниям доктор может назначить медикаментозную терапию либо хирургическое вмешательство. В основном это зависит от локализации опухоли. Так, при кистозно-солидном образовании на продолговатом мозге операции не производятся, практикуется только и радиотерапия. При локализации опухоли в других отделах мозга, как правило, назначается хирургическое вмешательство с использованием лазера и ультразвука. Назначают химиотерапию и лучевую терапию, только если новообразование неоперабельное. При данной патологии в щитовидной железе методы лечения зависят от размеров образования. Маленькие узелки (до 1 см) лечат таблетками. При появлении более крупных образований могут назначать пункцию с последующим удалением пораженной части щитовидки.
Прогнозы
Конечно, появление опухоли в каком-либо органе должно восприниматься со всей серьезностью. Если пациент вовремя обращается к врачу и выполняет все его предписания, то кистозно-солидное образование в почке, в щитовидной железе, в мочеполовой системе и некоторых других органах можно вылечить полностью и без осложнений. Исход лечения такой патологии в головном мозге менее благоприятен, так как при хирургическом вмешательстве практически всегда оказыаются задетыми и соседние ткани, что может повлечь за собой ряд осложнений. Опухоль в спинном или в продолговатом мозге - вариант с наименее благоприятным исходом. Но и в этих случаях своевременно начатое лечение может сохранить пациенту жизнь.
Большинство образований почки встречаются в практике, как случайные находки, из которых часть является почечно-клеточная карцинома. Задачей диагностики является дифференцировка доброкачественного и злокачественного образований почки, хотя во многих случаях это не представляется возможным.
В данной статье рассмотрены радиологические находки характерные для доброкачественных и злокачественных образований почки.
Алгоритм анализа при выявлении образования почки:
- определить кистозное образование или нет?
- если данное образование не кистозное - определите есть ли макроскопические включения жира, что в большей степени соответствует ангиомиолипоме.
- исключить рак почки, маскирующийся под инфаркт или инфекционное поражение, у пациентов с различными клиническими проявлениями.
- исключить лимфому или метастатическое поражение почек. Метастазирование в почки (менее 1%) и поражение почек при лимфоме (0,3%) - это редкость и свидетельствует о тотальном распространении заболевания.
Вы еще много раз столкнетесь с тем, что после выполнения данного алгоритма вы не придете к окончательному диагнозу, а на первом месте дифференциального ряда - почечно-клеточная карцинома.
Затем оцените КТ и МРТ-изображения и ответьте на вопрос, что больше соответствует доброкачественному образования почки, а что злокачественному выделив из этой группы признаки низкодифференцируемой опухоли и высокодифференцируемой почечно-клеточной карциномы.

Гиперденсное образование на бесконтрасном КТ.
Образование с плотностью выше 70HU на нативном (бесконтрастном) КТ-изображении является геморрагическая киста. Геморрагические кисты также могут быть с плотностью ниже, чем 70HU, но в данном случае должен осуществлен контроль за образованиями на пост-контрастных изображениях. Если на пост-контрастных изображениях отсутствует контрастное усиление, то, следственно, подтверждается кистозное происхождение образование.
Включения жира.
Макроскопическое включение жира в образовании почки плотностью 20HU явный признак ангиомиолипомы. Тонкие срезы лучше при исследовании плотности. К сожалению 5% ангиомиолипом макроскопический жир не содержат. КТ-картина данных ангиомиолипом неотличимо схожа с почечно-клеточной карциномой. Как ни странно, но почечно-клеточная карцинома в некоторых случаях также содержит жир. При включениях жира и кальцификатов в образование почки дифференциальный диагноз должен склонятся в сторону почечно-клеточной карциномы.
Сомнительное усиление
Сомнительное усиление на 10-20HU псевдо-усиление в кисте, как результат увеличения жесткости излучения. МРТ в данных случаях является отличным методом в дифференциальном диагнозе. Сомнительное усиление также характерно для папиллярной карциномы почки, для которой характерно слабое усиление и которая менее агрессивная опухоль, чем светлоклеточная карцинома.
Гомогенное усиление
Гомогенное усиление, а также ослабление (> 40 HU) на нативных снимках в большей степени характерны для ангиомиолипомы с малым содержанием жира, хотя почечно-клеточную карциному нельзя также исключать.
Сильное усиление
Сильное усиление визуализируется при светло-клеточной карциноме, ангиомиолипомах с малым содержанием жира и онкоцитомах. Светло-клеточная карцинома встречается чаще, чем онкоцитома и ангиомиолипома с малым содержанием жира, поэтому диагноз карциномы ставится чаще в особенности в тех случаях, когда образование гетерогенное и больших размеров.
МРТ при образованиях почки
Гиперинтенсивный сигнал на Т1-взвешенных изображениях, как правило, визуализируется при геморрагических кистах или кистах с белковым содержимым, а также при ангимиолипомах, содержащие макроскопический внеклеточный жир.
Если жир внутри клетки, то на Т1-изображениях не будет гиперинтенсивного сигнала, сигнал будет снижаться на out-phase изображениях, что не характерно для ангимиолипомы, а типичнее для светлоклеточной карциномы почки.
МРТ чувствительнее, чем КТ при определении кистозного образования, а также МРТ показано для дифференциации, если на КТ выявлено псевдо-усиление.
На Т2 гипоинтенсивный сигнал характерен в большей степени для папиллярной карциномы почки и в меньшей степени для ангиолипомы с малым содержанием жира.
На Т2 гиперинтенсивный сигнал характерен для светлоклеточной карциномы, но признак не является специфичным, потому как схожие изменения и при онкоцитомах.
По данным МРТ изображений также трудно, как и по данным КТ изображений сказать однозначно о доброкачественности и злокачественности процесса.

Размер и форма образования.
Ещё один способ в оценке солидных образований почки - это оценка формы образования. Солидные образования разделяют на шарообразные и бобообразные образования.
Шарообразные образования являются наиболее распространёнными образованиями почки. Данные образование чаще обширные деформирующие контур органа. Типичные представители шарообразных образований являются онкоцитома и почечно-клеточная карцинома.
Бобовидные образования не деформируют контур почки и «встроены» в паренхиме органа.
Бобовидные образования более трудно обнаружить и обычно не визуализируются на КТ без контраста.
Обратите внимание, что существует много подводных камней в дифференциальной диагностике шарообразных и бобовидных образований.

Бобовидные образования.
Радиологические признаки образований бобовидной формы обычно не специфичны. Данное явление заметно если обратить внимание на схожесть образований, представленных на рисунке. Дифференциальный диагноз обычно строят, исходя из клинических данных и, соответственно, данных визуализации.
Инфильтрирующее почку по центру образование у пожилого пациента соответствует переходно-клеточному раку почки. Инфильтрирующее почку по центру образование у молодого пациента с серповидной перегородкой внутри больше соответствует медуллярной карциноме почки. Мультифокальные и билатеральные или диффузные образования почки в сочетании с лимфоаденопатией, а также с вовлечением в патологический процесс других органов характерны для лимфомы.
Мультифокальные и двусторонние поражения почек характерны для злокачественных образований, в частности для метастазирования. У пациентов с клиникой характерной при инфекции, конечно же, в первую очередь нужно подозревать пиелонефрит. Для инфаркта почки характерно клиновидное поражение почки.

Размер образования.
Размер опухоли является наиболее важным показателем злокачественности опухоли вместе с гистологической оценки дифференцировки образования.
Риск возникновения метастазов зависит от размера опухоли.
Если размер опухоли меньше 3 см риск метастазирования незначительна.
Большинство образований почки в размере обычно меньше, чем 4 см. Многие из данных образований низкодифференцированная почечно-клеточная карцинома, безболезненно протекающие злокачественные или доброкачественные образования.
Образования размером от 1 до 2 см, которые удалили хирургически, в 56% доброкачественные образования. 13% образований размером от 6 до 7 см только являются доброкачественные.
Почечно-клеточный рак. Светлоклеточная карцинома почки.
Почечно-клеточная карцинома является типичным шарообразным образованием. Почечно-клеточная карцинома является случайной находкой выявленная у пациентов, обратившихся с жалобами не связанными с патологии мочевыделительной системы.
Пик заболеваемости 60-70 лет. Почечно-клеточная карцинома связана с наследственными синдромами такими, как синдром Хиппель-Линдау, туберозным склерозом и Бирт-Хогг-Дубе.
Самый распространённый подтип почечно-клеточной карциномы является светло-клеточная карцинома почек, затем папиллярная и хромофобная почечно-клеточная карцинома. Медуллярная и кистозных многокамерная почечно-клеточная карцинома встречается крайне редко.

Светло-клеточная карцинома.
Светло-клеточная карцинома почек составляет 70% случаев рака почек.
Данная опухоль чаще больших размеров и прорастает из почечной коры. Светло-клеточная карцинома является гиперваскулярным образованием с неоднородным содержимым, как следствие некроза, кровоизлияний, кальцинирования или образование внутри кист. В редких случаях почечно-клеточная карцинома содержит внеклеточный жир, соответственно, образование с включением жира и кальцинатов следует рассматривать, как почечно-клеточную карциному.

Характерной особенностью светлоклеточной карциномы явлечётся значительное усиление в кортикомедуллярную фазу.
Хотя трудности бывают, когда образование небольших размеров и локализуется в почечной коре, которая также хорошо контрастируется.
Поэтому нефрографическая фаза при образованиях такой локализации и размеров является для оценки наиболее важной так, как паренхима контрастируется гомогеннее и сильнее, чем опухоль, что хорошо заметно на ниже приведённых изображениях.
На МРТ светло-клеточная карцинома визуализируется, как гипоинтенсивное образование на Т1 и гиперинтенсивное на Т2. Как правило, почечно-клеточная карцинома не имеет экстрацеллюлярного жира, что, соответственно, отличает её от ангиомиолипомы. Хотя в 80% случаях светло-клеточной карциномы есть внутриклеточный жир, что приводит к снижению сигнала на Т1 opposed-phase в сравнении с in-phase изображениями. В данных ситуациях не стоит делать вывод о том, что жир внеклеточный, который характерен в большей степени для ангиомиолипомы. Болезнь Фон-Гиппель-Линдау ассоциирована с развитием светло-клеточной карциномы почек, чаще мультифокальной и билатеральной. Пациенты со светло-клеточной карциномой имеет 5-летнюю выживаемость, что является прогнозом хуже, чем у пациентов с папиллярной и хромофобной карциномой.

Порядка 5% всех светло-клеточных карцином имеют инфильтративный характер роста. Несмотря на то, что это лишь небольшая часть от всех почечно-клеточных карцинома, нельзя забывать про них при построении дифференциального ряда бобовидных образований почки с инфильтративным типом роста. Почечно-клеточные карциномы с инфильтративным типом роста являются агрессивными и гиперваскулярными, которые изменяют внутреннюю архитектуру почек, но не наружные контуры, а изменения лоханки схожи с изменениями при переходно-клеточном раке почки.

Папиллярная почечно-клеточная карцинома
Папиллярная почечно-клеточная карцинома встречается в 10-15% случаях от всех случаев почечно-клеточных карцином. Данные образования чаще гомогенные и гиповаскулярные, поэтому схожи с кистами. В отличии от светло-клеточной карциномы при контрастировании разница плотности образования до и после контрастирования составляет всего 10-20HU. Папиллярные почечно-клеточные карциномы больших размеров могут быть гетерогенными, в следствии геморрагий, некрозов и кальцификатов.
На МРТ данные образования на Т1 дают от изо- до гипотенсивный сигнал и на Т2 гипоинтенсивный. Включения макроскопического жира встречается чаще с кальцификатами.
Образования обычно билатеральные и мультифокальные, что в свою очередь намного чаще встречается в сравнении с другими почечно-клеточными карциномами. 5-летняя выживаемость составляет 80-90%.

Хромофобная почечно-клеточная карцинома
5% от почечно-клеточных карцином типа хромофобная ПКК.
Это твердое, резко ограниченное и иногда с дольчатым строением образование.
Данное образование имеют схожее строение с онкоцитомой так, как в центре визуализируется перегородка или паттерн с радиальным строением, поэтому её невозможно отличить от онкоцитомы при визуализации, хотя и при гистологии тоже сложно.
При контрастировании хромофобная почечно-клеточная карцинома чаще однородная и менее интенсивная, чем светло-клеточная почечная карцинома при контрастировании.
Прогноз хромофобной ПКК схожий с прогнозом папиллярной ПКК и равен 5-летней выживаемости в 80-90% случаях.

Синдром Бёрта - Хога - Дьюба (англ. Birt–Hogg–Dubé syndrome) - редко встречающееся аутосомно-доминантное генетическое заболевание, обусловленное мутацией в гене FLCN и проявляющееся развитием доброкачественных опухолей волосяного фолликула (фиброфолликулом), кистами в лёгких и повышенным риском возникновения рака почки (хромофобная почечной карциномы) и рака толстого кишечника.

Стадирование почечно-клеточной карциномы.
Почечно-клеточная карцинома может распространяться на почечную фасцию и надпочечники, в почечную вену, полую вену.
Для хирурга при планировании операции важно знать, если тромб в нижней полой вене. Это важно в ситуациях, когда тромб поднялся выше диафрагмы, тогда необходимо планирование манипуляций вместе с торакальным хирургом.

Ниже представлен пациент с Т4-стадией почечно-клеточной карциномы.




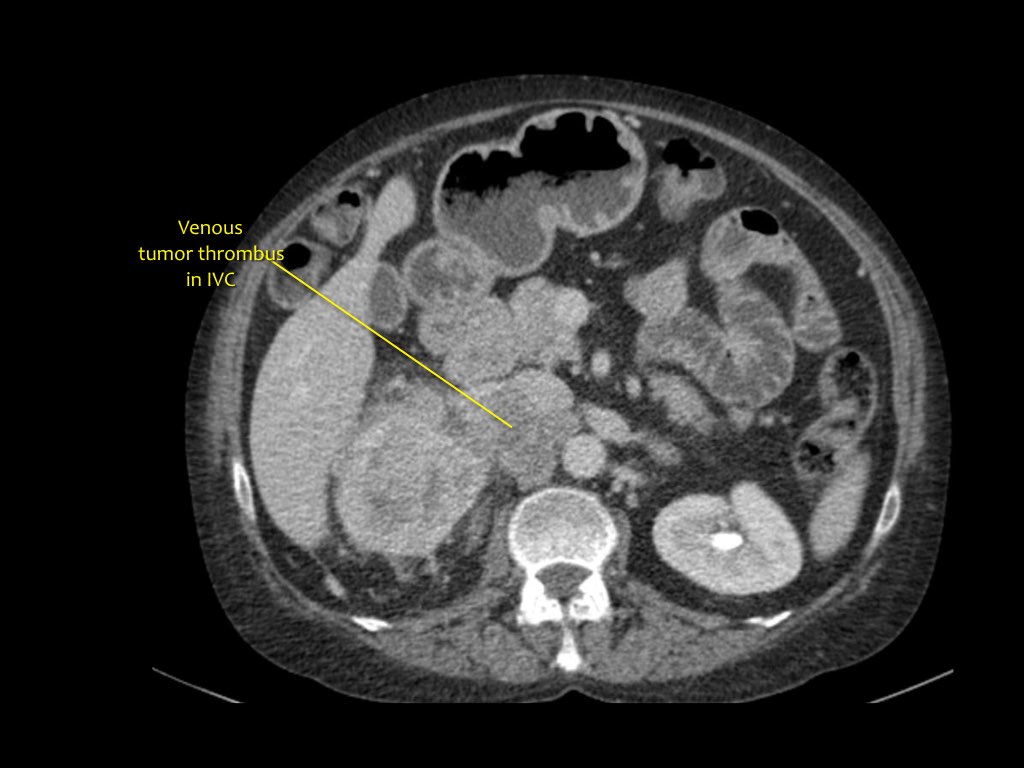
Тромбоз вены
На корональной МРТ визуализируется опухолевой тромбоз, распространяющийся на нижнюю полую вену. В данном случае понадобится помощь торокального хирурга.

Метастазы
25% пациентов с почечно-клеточным раком, имеют метастазы.
Типичная локализация легкие, печень, лимфатические узлы и кости.
Реже среди локализаций фигурирует поджелудочная железа, надпочечники, контралатеральная почка, брыжейка тонкой кишки, брюшная стенка и головной мозг.

На снимке пациент с метастазами в поджелудочной железе.
Ангиомиолипома
Ангиомиолипома почки - это наиболее часто встречаемая доброкачественная солидная опухоль почки, относящееся к группе мезенхимальных опухолей, которое состоит из жировой и гладкомышечной ткани, а также из эпителиальных клеток и кровеносных сосудов. На КТ и МРТ основным признаком ангиомиолипомы является включение макроскопического жира. На КТ ангиомиолипома визуализируется, как образование с четкими контурами, гетерогенной структуры, локализированной в корковом веществе почке и с включениями жира 20HU и меньше. Кальцинаты и некрозы в ангиолипоме встречается крайне редко. При присутствии жира в сочетании с кальцинатами в образовании должно наводить на мысль о том, что это почечно-клеточная карцинома. Контрастируются обычно сосуды и мышечная составляющая образования.

Множественная ангиомиолипома
Обычно ангиомиолипома - это одностороннее образование небольших размеров, не проявляющая себя клинически и чаще является случайной находкой.
В 10-20% случаях ангиомиолипомы множественные и билатеральные, что чаще у пациентов с туберозным склерозом.

Кровоизлияние в ангиомиолипому.
Склонность геморрагиям в ангиомиолипоме объясняется большим количеством патологических сосудов, что клинически проявляется острой болью. Риск геморрагии увеличивается с размером образования.

Была выполнена эмболизация для остановки кровотечения.


В 5% ангиомиолипомах жир на КТ не визуализируется. Жир трудно найти из-за кровоизлияния в орган или данное образование содержит жир минимальное количество. На МРТ макроскопический жир дает низкий сигнал на изображениях с жироподавлением. Микроскопический или внутриклеточный жир проявляется снижением сигнала на Т1 opposed-phase в сравнении с Т1 in-phase изображениями, что специфично не только для ангиомиолипомы, но и для светлоклеточной карциномы. В почечно-клеточной карциноме жир чаще внутриклеточный, поэтому вряд ли визуализируется на КТ.
Онкоцитома
Онкоцитома является вторым наиболее распространенным доброкачественным соли дным образованием почки . 3-7 % от всех солидных опухолей почек являются онкоцитомами.
Онкоцитома - это опухоль с четкими контурами, для нее типично однородное постконтрастное усиление, а также перегородка в центральной ее части, которая не отличается от центрального некроза при почечно-клеточной карциномы, поэтому онкоцитома является наиболее часто удаляемым из доброкачественных образований почек.

Кальцинация в онкоцитоме
редко визуализируется
.
Опухоль
обычно
солитарная, 2-12
см в диаметре, но
может быть
мультифокальной
и
двусторонней.
В
менее чем в 10
% случаев
онкоцитома
и
хромофобная
почечно-клеточная карцинома
протекают одновременно
.

Переходно-клеточная карцинома
Переходно-клеточная карцинома (ТСС), также известная как уротелиальная карцинома прорастает из эпителиальных клеток, выстилающих мочевые пути.
Наиболее частая локализация переходно-клеточной карциномы почек в почечной лоханке, как низкодифференцированная и поверхностная опухоль, прорастающая фокально интралюминально в почечной лоханке.
Примерно у 15% переходно-клеточной карциномы имеют более агрессивный инфильтрирующий тип роста, способствующий изменению архитектуры органа и прилегающих почечный синус и паренхимы почек при этом не изменяя почечный контур.
ТСС является типичное образование бобовидного типа.
Пик заболеваемости в 60-70-летний возрастной группы и в два раза чаще у мужчин, чем у женщин.
Факторами риска являются курение, химические канцерогены, циклофосфамид и злоупотребления противоболевыми средствами, особенно при длительном применении фенацетина.

Переходно-клеточную карциному трудно обнаружить на нативной КТ.
Нефрографическая фаза является оптимальной фазой, чтобы отдифференцировать нормальную почечную паренхиму и переходно-клеточную карциному.
На экскреторной фазе отлично визуализируются патологические изменения лоханки: дилатация чашек, растяжение чашки опухолью. Переходно-клеточная карцинома почки нередко прорастает в забрюшинное пространство, а также метастазирует в региональные лимфатические узлы, легкие и кости.
Переходно-клеточная карцинома это опухоль с высокой частотой рецитирования, поэтому требует тщательный повторных наблюдений. При переходно-клеточной карциноме не рекомендовано выполнения чрескожной биопсии так, как есть риск диссеминация.
Лимфома
Почки являются наиболее частой экстранодальной локализацией при лимфомы, в особенности при неходжкинской лимфоме. Почки, как первичная локализация, поражаются крайне редко.
Лимфома почки визуализируется, как множественные слабо контрастируемые образования, но также, как опухоль забрюшинного пространства, прорастающая в почки и/или мягкие ткани, окружающие почки.
Нефромегалия - это результат диффузной инфильтрации в почечный интерстиций, что наиболее часто встречается при лимфоме Беркитта (неходжкинская лимфома очень высокой степени злокачественности, развивающаяся из B-лимфоцитов и имеющая тенденцию распространяться за пределы лимфатической системы).

На изображении двустороннее поражение почек и поражение костей у пациента с В-клеточной лимфомой.

Вот еще один пациент с лимфомой, локализированной в средостении, поджелудочной железе (стрелка) и в обеих почках.
Диффузное увеличение обеих почек у пациента с лимфомой.
Продолжите просмотр ПЭТ-КТ.

На ПЭТ-КТ диффузное поражение почек и вовлечение в процесс периаортальных лимфатических узлов (стрелки).

Метастазирование
Следующие первичные опухоли наиболее часто метастазируют в почки: опухоли легких, молочных желёз, ЖКТ и меланома. В почки метастазируют обычно выше перечисленные опухоли на поздних стадиях. Нередко метастазирование в почки визуализируется, как единичное образование, которое трудно отличить от почечно-клеточной карциномы. На помощь в данных случаях приходит чрескожная биопсия.

Почечные метастазы обычно двусторонние мультифокальные поражения небольшего размера, с инфильтративным характером роста. Образования умеренно усиливаются при контрастировании, намногим больше, чем нормальная почечная паренхима. Метастазы также могут быть «гиперваскулярными» при меланоме, а иногда при раке молочной железы.
На изображении пациента визуализируется несколько почечных метастазов.

Обратите внимание на опухолевый тромб в левой почечной вене.
Представлен пациент с раком легких.
Метастазирование в левую почку и множественное метастазирование в лимфоузлы (стрелки).
Если бы не было анамнеза то, было бы трудно отличить от почечно-клеточного рака с метастазами в лимфоузлы.

Инфекция
При визуализации картина при пиелонефрите или абсцессе почки схожа с картиной при опухоли, поэтому результаты анамнеза, осмотра и других клинических данных помогают радиологу в постановке правильного диагноза. В представленном случае визуализируются гиподенсные образования в обоих почках. Если диагноз базировать только, исходя из данных изображения, то напрашивается следующий дифференциальный ряд: пиелонефрит, лимфома или метастаз.
Данный пациент поступил с жалобами на боль в боку и с анамнезом воспалительного поражения мочевыводящих путей, также у пациента отрицательный онкологический анамнез, поэтому диагноз - пиелонефрит.
На КТ спустя 4 месяца визуализируются нормальные почки. На первом изображении патологическая картина обусловлена мультифокальным пиелонефритом.

Абсцесс почки является осложнением острого пиелонефрита. Обычно у данных пациентов лихорадка, боль и в анамнезе инфекция мочевыводящих путей.
На КТ абсцесс визуализируется, как неспецифическое однородное гиподенсное образование или комплекс кистозных образований.

Почечный абсцесс также может визализироваться, как образование с утолщённой стенкой неравномерно контрастирующееся с прорастанием в околопочечную клетчатку.
У пациентов с атипичной клинической картиной и кистозно-комплексного образование с прорастанием в околопочечную клетчатку в дифференциальный ряд следует включить почечно-клеточный рак.

Этот пациент типичный поступил с болью в правом боку и изменениями в лабораторных данных, характерные для инфекции мочевыводящих путей.
На ультразвуковом изображении визуализируется гипоэхогенный очаг с гиперэхогенным включением, что соответствует на жидкостное включение.
Диагноз - абсцесс.

Ксантогранулематозный пиелонефрит.
Ксантогранулематозный пиелонефрит (КП) - это агрессивная форма интерстициального нефрита, включающая гнойно-деструктивный и пролиферативный процессы в почке с образованием гранулематозной ткани. Часто патология ассоциирована с мочекаменной болезнью, что приводит к дополнительной дилатации чашки. В таких ситуациях почка чаще диффузно увеличена, реже сегментарно.

Увеличение почек присутствует во всех случаях ксантогранулематозного пиелонефрита и при макроскопическом исследовании выявляются включения жира. Ниже представлен ещё один случай ксантогранулематозного пиелонефрита. У пациента деструкция правой почки, множественные конкременты и пролиферация фиброзной и жировой ткани. Данная КТ очень напоминает липосаркому.

Инфаркт
Инфаркт почки обычно возникает в результате тромбоэмболии.
Общие клинические проявления - острая боль в боку и гематурия.
В остром периоде на КТ визуализируется клиновидная область слабо контрастируемая, что соответствует поздней стадии атрофии.
Когда почка полностью ишемизирована, то визуализируется орган увеличенный в размерах и слабо контрастируемый. Хотя слабое контрастирование возможно по внешней периферии органа за счёт кровоснабжения почки по коллатералям. Данное явление называется симптом ободка.

Представлен ещё один случай инфаркта почки.

Пациент с инфарктом почки и селезенки, как следствие множественной системной эмболизации.

Подводные камни при исследовании почек
Псевдоусиление
.
После контрастирования может наблюдаться псевдоусиление, что является одним из подводных камней при оценке образований почки. Как упоминалась ранее, что разница плотности образования между нативными и постконтрастными изображениями составляет до 20HU, что может восприниматься, как киста вследствие такого эффекта, как увеличение жёсткости излучения. Ниже представлен случай образования почки с псевдоусилением на КТ, а на МРТ данное образование имеет все признаки кисты.

Верблюжий горб
Гиперплазированные колонны Бертини могут выступать из паренхимы, и на УЗИ, на КТ нативных изображениях и нефрографическую фазу возникают подозрения на опухоль почки.
В кортикомедуллярную фазу данные подозрения могут быть опровергнуты. Ниже представлен случай верблюжего горба на УЗИ и КТ.

Представлен другой случай на КТ изображениях в нефрографической фазе есть основания утверждать, что это опухоль, но на кортикомедуллярной становится ясно, что это псевдоопухоль.

КТ-протокол
- Артериальная фаза. Выявления жировых включений, кальцификаций, кровоизлияний, скопление жидкости богатой белком.
- Нефрографическая фаза. Выявление в образованиях гиперваскуляризации при контрастном усилении. Дифференциация опухоли от псевдоопухоли.
- Кортикомедуллярная фаза. Выявление рака и тромбоза.
- Экскреторная фаза. Дополнительная дифференциация переходно-клеточного рака почки.
КТ
является методом выбором для
оценки почечной
массы, а также для
постановки стадии.
Протокол исследования должен состоять по меньшей мере
из
артериальной и нефрогенной фазы.
Кортикомедуллярная фаза строго рекомендована после 25-40 секунд после инъекции. В данную фазу удобно дифференцировать опухоль от псевдоопухоли, а также оценивать эффект контрастного усиления от образования. На изображении ниже представлено, что несмотря на то, что опухоль расположена в мозговой зоне, она имеет схожее затухание, что окружающая паренхима. 
Поэтому считается, что нефрографическая фаза (100 секунд после внутривенного введения контраста) является наиболее информативной для выявлении опухоли. Также в данную фазу есть возможность оценить ангиогенез и выявить опухолевый тромб.
Экскреторная фаза (8 минут после внутривенного введения контраста) отлично подходит для оценки чашечно-лоханочной системы, мочеточников, мочевого пузыря.
Без экскреторной фазы можно обойтись при образованиях коркового вещества почки за исключением, когда в дифференциальном диагнозе переходно-клеточный рак почки.
Используемая литература.
- Radiology Assistant
- Solid Renal Masses: What the Numbers Tell Us AJR 2014; 202:1196-1206Simplified Imaging Approach for Evaluation of the Solid Renal Mass in Adults by Ray Dyer, MD, David J. DiSantis, MD Bruce L. McClennan, MD.
Radiology: Volume 247: Number 2-May 2008
Образования в печени диагностируют все чаще, что объясняется и распространением современных методов визуализации, таких как КТ.
В большинстве случаев образования в печени не являются злокачественными, а иногда даже не требуют лечения. Тем не менее, к обнаруженным в печени образованиям нельзя относиться беспечно.
В клиниках США такими заболеваниями занимаются специальные многопрофильные команды врачей, включающие радиологов, гепатологов (специалистов по болезням печени), онкологов и хирургов.
Доброкачественные образования в печени принято подразделять на солидные и кистозные.
Солидные образования в печении
1. Гемангиома печени.
Гемангиомы – это наиболее распространенные доброкачественные образования печени. Они чаще встречаются у женщин, и могут зависеть от гормонального фона. Симптомы гемангиомы могут включать боль (обычно при опухоли более 6 см), связанную с давлением на соседние структуры. Кровотечения возникают редко. Диагностика осуществляется при помощи КТ или МРТ. При асимптоматической гемангиоме, независимо от размера, американские врачи обычно не рекомендуют никаких вмешательств. При симптоматической опухоли – хирургическая резекция (удаление).
2. Очаговая узелковая гиперплазия (FNH).
Очаговая узелковая (нодулярная) гиперплазия – это второе по распространенности доброкачественное образование в печени. Оно обычно не вызывает никаких симптомов, не перерождается в рак и не связано с риском разрыва. Симптоматическая FNH обычно крупного размера и вызывает сдавливание соседних структур. Лабораторные показатели чаще в норме, образование подтверждается радиологически. Иногда рекомендуется сделать биопсию. Хирургическое удаление показано только тогда, когда образование беспокоит больного или диагноз под вопросом.
3. Аденома печени.
Аденомы печени довольно редки, причем имеется очень сильная связь с использованием оральных контрацептивов. Крупные аденомы могут вызывать боль, дискомфорт и чувство тяжести. Другие симптомы включают тошноту, рвоту, жар. Крупные опухоли могут вызывать кровотечение (40%), а примерно в 10% случаев становятся злокачественными. Для диагностики применяется МРТ, иногда требуется биопсия.
Если опухоль была вызвана приемом оральных контрацептивов, то лечение состоит в отмене КОК с последующим мониторингом. Американские врачи рекомендуют удалять все аденомы, где нельзя исключить малигнизацию (злокачественное перерождение).
4. Очаговые жировые изменения.
Очаговые жировые изменения (FFC) возникают чаще у пациентов, которые имеют историю сахарного диабета, ожирения, гепатита С или тяжелых нарушений питания. FFC могут быть асимптоматическими, то есть никак не беспокоить больного. Эти образования диагностируют при помощи МРТ, а иногда и назначают биопсию. Специфическое лечение обычно не требуется.
5. Узелковая регенераторная гиперплазия.
Узелковая регенераторная гиперплазия печени очень близка к очаговой узелковой гиперплазии. Может вызывать симптомы, связанные со сдавливанием соседних структур. Встречается при аутоиммунных заболеваниях, таких как ревматоидный артрит. В некоторых случаях может перерождаться в печеночно-клеточную карциному (рак).
Кистозные образования в печени
Неинфекционные кистозные образования в печени:
1. Киста холедоха.
Киста холедоха – это своеобразное расширение желчного протока печени. Может быть врожденным или формируется в течение жизни. В последнем случае она выявляется в основном случайно. Если киста холедоха вызывает симптомы, то это может быть боль, тошнота, рвота, жар, желтуха. Редко может наблюдаться воспаление печени и цирроз в результате хронической обструкции (непроходимости) желчных протоков.
При очень редком наследственном заболевании, синдроме Кароли, также может наблюдаться мешковидное расширение протоков. Для диагностики нужна визуализация и биопсия желчного протока, чтобы исключить рак. Лечение хирургическое.
2. Простая киста печени.
Простая киста печени – это полое образование, преимущественно одиночное, заполненное жидкостью. Простая киста может присутствовать с самого рождения и оставаться недиагностированной до 30-40 лет. Иногда киста вызывает симптомы: боль, дискомфорт, чувство переполнения. Диагностируется радиологически. Симптоматические кисты можно лечить путем марсупиализации (разреза и опорожнения содержимого кисты), иногда требуется частичная резекция печени.
3. Поликистозная болезнь печени (PCLD).
Поликистозная болезнь печени – это наследственное заболевание, которое может ассоциироваться с кистозными образованиями в почках. У большинства пациентов нет никаких симптомов, лабораторные анализы в норме. Печеночные кисты многочисленны и имеют тенденцию к медленному росту. Симптомы похожи на простую кисту печени. Ультразвук и КТ-сканирование надежно определяют эти образования.
В США давно разработаны генетические тесты, которые обнаруживают PCLD и помогают в генетическом консультировании семейных пар. Лечение при поликистозной болезни печени такое же, как и при простых кистах. При необходимости пациентов ставят в очередь на трансплантацию печени или почек, если эти органы повреждены слишком сильно.
Инфекционные кистозные образования в печени:
1. Абсцесс печени.
Абсцесс печени имеет бактериальное происхождение. Существует много ситуаций, при которых бактериальная инфекция может попасть в печень и вызвать абсцесс. Патологические процессы внутри желчных протоков, которые сопровождаются их обструкцией, отвечают за большинство случаев образования абсцессов в печени.
Другие возможные причины: абдоминальные инфекции, травма печени, некоторые виды терапии рака печени (TACE, RFA). Кроме того, инфекции из отдаленных очагов (инфекции зубов или эндокардит) могут заноситься в печень и вызывать абсцесс. По данным американских врачей, в 55% случаев точную причину абсцесса установить не удается. Симптомы абсцесса печени включают жар, озноб, тошноту, рвоту, боль в животе, потерю аппетита. Тяжелым осложнением является разрыв абсцесса. Лечение: антибиотикотерапия, хирургическое вмешательство.
2. Амебный абсцесс печени.
Амебные абсцессы характерны для людей со слабой иммунной системой, недоедающих или страдающих онкозаболеваниями. Перед образованием печеночного абсцесса кишечные симптомы наблюдаются менее чем у 1/3 пациентов. Симптомы абсцесса включают жар, острую боль, незначительную желтуху (8%). В 95% тест на антитела положительный. При постановке диагноза используют КТ или ультразвук. Лечение: борьба с инфекцией, иногда аспирация абсцесса, хирургическое лечение.
3. Гидатидные кисты.
При эхинококковой кисте печени пациента может беспокоить боль и чувство тяжести. Боль обычно отмечается при инфицировании или разрыве кисты. У некоторых больных при разрыве возникает острая аллергическая реакция.
Эхинококковые кисты диагностируются радиологически. В США широко применяют анализы крови на антитела, которые подтверждают инвазию. Лечение включает химиотерапию (мебендазол и альбендазол) и хирургическое вмешательство (дренаж или радикальное удаление).
Киста рассматривается как доброкачественная опухоль в виде мешочка, который содержит жидкость. Размеры данного образования могут колебаться от нескольких мм до 15 см. Локализацию оно также может иметь различную, как внутри, так и снаружи органа. Опухоль поражает яичник, почки, печень, уретру, поджелудочную, щитовидную и молочные железы, может выявляться на копчике и некоторых других органах.
Признаки кисты у женщины чаще всего отсутствуют. Данная патология проявляется клинически лишь при значительном увеличении кисты и сдавливании находящихся рядом органов.
Кистозное образованием может диагностироваться у женщины любого возраста. Нередко оно самопроизвольно исчезает, а потом появляется вновь. О том, почему образуются кисты, можно почитать в.
У женщин кисты бывают нескольких разновидностей. Причины возникновения того или иного кистозного образования различны. Можно выделить несколько общих факторов, которые способствуют их возникновению.
Среди причин формирования кист выделяют:
- Нарушенный менструальный цикл. Женщина может жаловаться на продолжительное отсутствие менструаций или, наоборот, на их большую продолжительность. Любые нарушения менструаций обусловлены гормональным сбоем, что может привести к формированию кистозной полости.
- Измененный гормональный фон. Это может спровоцировать возникновение кисты, а также отрицательно влиять на процесс ее лечения.
- Оперативные вмешательства. Любая хирургическая манипуляция может спровоцировать формирование кист в будущем. В зоне риска находятся женщины, перенесшие кесарево сечение, аборт или какие-либо иные оперативные вмешательства.
- Частые стрессы. У людей, жизнь которых полна переживаний, часто нарушаются процессы обмена, а также возникает патология желез внутренней секреции. Эти изменения способны спровоцировать формирование кистозных новообразований.
- Длительное употребление гормонов. Данные лекарства должны приниматься под строгим контролем врача. Замена лекарственного препарата также должна производиться своевременно, что исключит развитие неблагоприятных последствий в будущем.
- Инфекционные процессы в организме. Спровоцировать образование кисты может абсолютно любая инфекция, поэтому следует своевременно заниматься лечением всех возникающих заболеваний. Кисты в яичнике также формируются при частых сменах половых партнеров.
Для постановки правильного диагноза и последующего продуктивного лечения нужно подробно разобраться в разновидности опухоли, а также особенностях ее лечения.
Существует множество разновидностей кистозных образований. Классифицируют кисты чаще всего в зависимости от причины их появления и характера их содержимого.
Различают кисты:
- . Данная киста может быть лютеиновой (нарушается работа желтого тела) и фолликулярной (причиной которой является неразорвавшийся граафов пузырек). У женщин в климактерическом периоде данная патология не может быть диагностирована.
- Эндометриоидного характера. Данная киста появляется в результате чрезмерного разрастания эндометриоидных клеток. Размеры образования могут быть огромными, достигая 20 см. Женщины предъявляют жалобы на постоянные боли и нарушенный менструальный цикл. Нередко а разрывается, что заставляет женщину экстренно обращаться в стационар.
- . Обычно это врожденное образование, содержащее в своем составе кости, волосы, хрящи. Его формирование происходит в эмбриогенезе. Характерно отсутствие яркой симптоматики. Данная разновидность кист требует скорейшего удаления.
- Формирование. Также данное образование носит название серозной кисты, отличается многокамерностью и большой склонностью к самопроизвольным разрывам.
Серозные кисты
Для данной группы кист характерно образование внутри яичника (папиллярная опухоль) или непосредственно на маточной трубе (паратурбарная опухоль).
Паратурбарные опухоли диагностируются достаточно часто. Их величина обычно не более 2 см, заполнены они серозной жидкостью и могут содержать несколько камер. Отличительной особенностью этих кистозных образований является неспособность трансформироваться в онкологический процесс.
Папиллярные кисты расположены возле матки. Они однокамерные, заполненные прозрачным содержимым. В процессе роста могут вызывать дискомфортные ощущения у женщины. Данные образования полежат удалению в обязательном порядке.
Фиброзные опухоли
Еще одной разновидностью кист является фиброзная. Она представлена плотной соединительной тканью и лечению поддается гораздо сложнее остальных кистозных образований. В случае гормональных сбоев велика вероятность стремительного роста опухоли. К данной разновидности кист относится дермоидная, кистозная аденома, а также псевдомуцинозная киста, способная трансформироваться в раковую опухоль.
Нередко фиброзные опухоли диагностируются на груди. На первых стадиях опухоль никак себя не проявляет, но в последующем женщина может жаловаться на дискомфорт в молочной железе. Характерен циклический характер боли, при котором наблюдается ее усиление перед менструацией и после ее окончания.
Среди причин формирования фиброзных разрастаний называют увеличение протока молочной железы в результате скопившегося в нем секрета с последующим формированием капсулы. Размер кисты колеблется от нескольких мм до 5 см.
Атипичные образования
Данное образование имеет сходство с фиброзной кистой. Его отличием является разрастание клеток внутри атипичного образования.
Возможно развитие воспалительного процесса в полости кисты. В результате этого у женщины поднимается температура, возникает болезненность груди, а также отмечается увеличение регионарных лимфоузлов.
Киста симптомы у женщины
Симптоматика кистозных образований различного типа имеет определенное сходство. Все они на начальных стадиях никак себя не проявляют, и только после значительного увеличения их размера возникают определенные симптомы, к которым относят:
- Отсутствие наступления беременности длительное время;
- Нарушенный менструальный цикл. Это объясняется интенсивной выработкой гормонов кистами;
- Болевые ощущения при половых контактах;
- Большое кистозное образование может прощупываться через переднюю брюшную стенку;
- Жалобы на болезненность поясницы с иррадиацией в ногу;
- Нарушенный процесс мочеиспускания, характеризующийся болью и частыми позывами. Нередко к таким проявлениям приводит наличие парауретральной кисты.
В зависимости от расположения кисты, при ее активном росте образование можно прощупать.
Опасности и последствия
Если своевременно не проводить лечение патологии, возможно возникновение следующих опасных последствий:
- Перекрут ножки кисты. Женщина при этом ощущает болезненность внизу живота, что требует немедленной госпитализации.
- Апоплексии кисты. Чаще подобное состояние сопровождает опухоли желтого тела и характеризуется формированием кровоизлияния. Эта ситуация также требует оказания неотложной помощи.
- Спаечный процесс. Помимо сильной боли в нижних отделах живота, диагностируется бесплодие. Такие осложнения чаще возникают при эндометриоидных кистах.
- Озлокачествление процесса. Провоцирующими факторами в данном случае являются гормональные нарушения, неправильное лечение, плохая экологическая обстановка.
- Развитие бесплодия. Данное грозное осложнение может диагностироваться даже после удаления кистозного образования.
Нередко возникает вопрос опасно ли опухолевое образование в период беременности. Киста должна быть выявлена и удалена в период планирования беременности. Если диагноз поставлен уже во время ожидания малыша, врач в каждом конкретном случае дает свои рекомендации по поводу лечения или удаления опухоли. Гормональные изменения, возникающие во время беременности, могут спровоцировать резкий рост кисты и высокую вероятность ее разрыва.
Систематическое посещение врача поможет избежать осложнений.
Лечение кисты у женщин
Лечебная тактика при обнаружении кистозного образования определяется расположением, размером, а также природой кисты.
Обязательно следует обратиться к квалифицированному специалисту для подбора оптимального метода лечения, так как в каждой ситуации лечение индивидуальное.
Если размер кисты не превышает 5 см, ее пытаются лечить медикаментозно. В данном случае следует регулярно наблюдаться у специалиста и проходить необходимые обследования для контроля за процессом терапии. В дополнении к основному лечению обычно назначается физиолечение. Чаще всего используют бальнеотерапию, электрофорез и некоторые другие методы.
При неэффективности консервативных методов, выполняют лапароскопическое удаление кисты. Этот метод позволяет пациентке восстановиться в короткие сроки после операции. Нередко возникает необходимость удаления части органа вместе с опухолью.
При своевременном обращении в медицинское учреждение и следованию всем врачебным рекомендациям, лечение кисты будет успешным и закончится полным выздоровлением.
Статья посвящена описанию таких серьезных патологий, как киста и узел щитовидной железы. В частности, здесь подробно раскрыты темы классификации заболеваний, стадий их развития, симптоматики, возможных осложнений, способов диагностики и лечения. Информация подкреплена видео в этой статье, а также целым рядом тематических фото.
Узлами щитовидной железы называются очаговые новообразования, имеющие капсулу и обладающие различными размерами, которые можно определить при пальпации либо при помощи средств инструментальной визуализации.
Кисты этого эндокринного органа являются полыми узловыми образованиями, заполненными содержимым жидкой консистенции. И те, и другие способны развиваться на протяжении долгого времени, не вызывая никаких симптомов.
По мере роста размеров новообразований страдают структурные элементы шеи, провоцируя развития «синдрома сдавления», выражающегося в следующих симптомах:
- Болях.
- Удушье.
- Осиплости голоса.
- Першении в горле.
- Нарушении глотания.
- Дискомфорте в горле.
- Расстройстве работы щитовидной железы.
Постепенно новообразования становятся заметными визуально. Кисты, проявляющие гормональную активность, способны вызывать проявления гипертиреоза.

Интересно! Очаговые образования в щитовидке встречаются примерно у 1/10 населения планеты.
Их морфологические формы различны, однако большинство являются доброкачественными:
- Узел.
- Киста.
- Аденома.
- Коллоидный узловой зоб и прочие.
С причинами развития узлов и кист можно ознакомится в, приведенной ниже, таблице:
| Узлы | Кисты |
| Наследственная предрасположенность
|
Микроскопические кровоизлияния в ткани щитовидной железы
|
| Дефицит ионов йода в продуктах питания и воде
|
Дистрофия фолликулов щитовидной железы
|
| Токсические воздействия, оказываемые красками, лаками, растворителями, бензином, фенолами, соединениями свинца
|
Гиперплазия щитовидной железы
|
| Радиоактивное излучение
|
Сильные стрессы
|
| Лучевая терапия
|
Воздействие сильного холода
|
Из этих патологий чаще всего в человеческой популяции встречаются узлы.
Узлы
Интересно! Больше от них страдают представительницы слабого пола (от 1:4 до 1:8 по сравнению с мужчинами).
Классифицируются эти патологические новообразования по трем основным параметрам:
- Количеству (бывают как солитарные (единичные), так и множественные).
- Особенностям течения (могут быть злокачественными и доброкачественными).
- Способности производить гормоны (встречаются автономные токсические (активно выделяющие биологически активные вещества) и спокойные нетоксические).
Частота встречаемости патологии увеличивается с возрастом.
Кисты
Среди всех новообразований щитовидки данная патология занимает небольшой сегмент, - в пределах 3 – 5%.

Макроскопическим структурным элементом glandula thyreoidea является псевдодолька, состоящая из фолликулов (также именуемых ацинусами либо везикулами) которую окружает капиллярная сеть. Внутренняя поверхность каждого фолликула выстлана тиреоцитами, а его полость заполняет коллоид, в котором депонированы протогормоны щитовидной железы.
Патогенез кисты вкратце проходит в три этапа:
- Нарушение оттока жидкого содержимого фолликулярной полости, которое может развиться по разным причинам.
- Накопление коллоида.
- Перерастяжение стенок фолликула и дальнейший рост его размера.
Как правило, киста не оказывает влияния на сохранение функциональных способностей щитовидной железы. Симптомокомплекс формируют другие заболевания этого органа, развивающиеся параллельно ее росту, либо спровоцировавшие и ее развитие. Что касается течения патологического процесса, то оно чаще доброкачественное, очень редко бывает злокачественным, и тогда киста достигает крайне большого размера.
Что касается клинических проявлений кист, то они могут протекать по совершенно разным сценариям: в некоторых случаях их размеры остаются стабильными на протяжении многих лет, иногда эти новообразования демонстрируют очень быстрый рост и, наоборот, наблюдаются случаи спонтанного исчезновения таких патологических образований.
Классификация
Точное определение, того, какое именно новообразование поразило пациента имеет большое значение, ведь от характеристик узла зависит подбор методики его лечения, - хирургического либо консервативного.

Эндокринология делит данные патологические разрастания на три группы:
- Солидное.
- Кистозное.
- Смешанное.
Узлы кисты щитовидной железы достоверно можно различить по типам лишь при помощи инструментальных методов исследования, - УЗИ и тонкоигольной биопсии.
Солидное новообразование
Данный вид патологических разрастаний щитовидной железы отличается тем, что в его составе полностью отсутствует жидкий компонент, - только тканевое содержимое. При проведении ультразвукового исследования новообразование может обладать как четкими, так и нечеткими границами.
Размер солидных узлов может достигать десяти сантиметров. Их течение в большинстве случаев злокачественное.
Кистозное новообразование
Такие разрастания отличаются наличием полости, содержащей исключительно жидкие компоненты, что хорошо видно при проведении ультразвукового исследования. Другим достоверным УЗИ-признаком является отсутствие кровотока в них. Кистозный узел способен менять размеры на протяжении жизни пациента, - как расти, так и уменьшаться вплоть до полного исчезновения (см.).
Данная разновидность опухолей в большинстве случаев имеет доброкачественное течение, специалисты признают ее самой безобидной из трех существующих. Но все равно для безопасности пациентов проводится биопсия щитовидной железы.

Смешанное новообразование
Такой тип патологических разрастаний называется солидно кистозный узел щитовидной железы. Его особенностью является наличие в составе новообразования и жидкого компонента, и тканевого. Причем соотношение одного и другого может варьировать в достаточно широких пределах. Эта разновидность узлов может иметь как доброкачественное, так и злокачественное течение.
Стадии развития узловых новообразований
Для новообразований, находящиеся в ранних фазах своего развития, достаточно сложно определить тип течения по ряду внешних признаков. На более поздних стадиях на злокачественные разрастания указывают быстрое развитие, твердая консистенция, вовлечение в процесс шейных лимфатических узлов (их увеличение).
Осложнения кист и узлов
Как и любая другая патология, новообразования таких типов могут осложняться, а наиболее распространенные варианты этого указаны в приведенной ниже таблице:
Наибольшей угрозой для здоровья и жизни человека несет ситуация, когда кисты воспаляются и нагнаиваются, а узлы проходят злокачественное перерождение.
Диагностика

В случае пальпаторного выявления новообразования врач проводит его дифференциальную диагностику, для которой используется целый ряд инструментальных методов, чьи названия и особенности приведены в таблице:
| Метод | Особенности |
| УЗИ-аппарат | Подтверждение наличия патологического разрастания, его линейных параметров, а также структуры (кисты, зоба, аденомы и так далее). |
| Определение структуры узла по цито-морфологическим параметрам (каково течение патологического процесса, - злокачественное либо доброкачественное) | |
| Исследование венозной крови | Анализ на содержание в ней гормонов гипофиза (ТТГ) и щитовидной железы (Т3, Т4) |
| Сцинография | Определение характера новообразования, уровня выделения гормонов, а также состояния здоровой ткани щитовидной железы, окружающей патологическое разрастание |
| Компьютерная томография | Уточнение данных в случае достижения узлами большого размера либо их злокачественного перерождения |
| Ларингоскопия | В случае наличия симптоматики, указывающей на сдавливание новообразованием структур шеи (оценивают голосовые связки и гортань) |
| Бронхоскопия | Производится осмотр трахеи в том же случае, что и ларингоскопия |
| Пневмография glandula thyreoidea | С целью определения наличия прорастаний новообразования в окружающие ткани |
| Ангиография | Определяют патологии сосудов |
| Рентгеноскопия пищевода | Для исключения прорастания опухоли в пищевод (в качестве контраста используют барий) |
| Рентгеноскопия трахеи | Для диагностики наличия прорастаний в трахею |
Рассмотрим некоторые разновидности инструментальных исследований подробнее.
Тонкоигольная пункционная биопсия
При проведении данной диагностической процедуры получают содержимое кисты, - пунктат, который отправляется в лабораторию для проведения цито-гистологического исследования. Как правило, содержимое новообразования такого типа, при любом течении является геморрагическим, имеет красновато-коричневый цвет, состоит из старой крови и разрушенных клеток glandula thyreoidea.

По-другому выглядит пунктат, полученный из врожденной кисты, это прозрачная жидкость, желтоватого цвета. Если имеет место абсцесс, то при проведении пункционной биопсии будет получен гной. Эта процедура также может быть использована с целью полного удаления жидкости из полости кисты, а также для введения склерозирующих препаратов.
Интересно! До 50% всех кист после аспирации их содержимого спадаются и впредь не накапливают жидкость.
Сцинтиграфия
Данная процедура представляет собой сканирование щитовидки с использованием радиоактивных изотопов, таких элементов, как технеций и йод (см.).

Все узлы при проведении сцинтиграфии подразделяются на три категории по склонности к накоплению изотопов, как новообразованием, так и здоровыми тканями, которые его окружают.
Подробности этой классификации указаны в, приведенной ниже, таблице:
Одной из разновидностей «холодного узла» является рак glandula thyreoidea, но только 1/10 «холодных узлов» отличаются злокачественным течением.
Кистозно-солидное образование, особенности диагностики

Смешанный тип узлов также можно распознать при помощи нескольких видов инструментальных исследований. Их цена доступна большинству пациентов.
Первый метод, позволяющий, практически без ошибок определить наличие кистозно-солидного узла это УЗИ. Если его проводит опытный специалист, то он быстро обнаружит наличие в тканях опухоли как тканей, так и жидкости.
Однако для утонения диагноза понадобиться провести тонкоигольную биопсию, которая позволит установить доброкачественность либо злокачественность течения процесса. Для выявления уровня нарушений работы щитовидки проводится забор венозной крови на содержание ТТГ, Т3 и Т4.
Наиболее современный сложный и дорогостоящий метод диагностики, - компьютерная томография показана при злокачественном течении патологического процесса, а также в случае разрастания кистозно-солидного новообразования до больших размеров.
Лечение
Помощь при узлах щитовидной железы зависит от многих факторов и может выражаться в широком спектре процедур, - от динамического наблюдения и приема медикаментозных препаратов до оперативного вмешательства.
Кратко показания к тому или иному виду лечения приведены в таблице:
| Метод лечения | Характеристика узла | Характеристика кисты | Особенности |
| Динамическое наблюдение | Диаметр меньше 10 мм | Диаметр меньше 10 мм | - |
| Прием медикаментозных препаратов, инструкция соответствует таковой для лечения нетоксического диффузного зоба | Небольшие, при отсутствии нарушения самочувствия | Небольшие, при отсутствии нарушений самочувствия | Контроль ТТГ раз в 3 – 4 недели, ежеквартальный контроль УЗИ, контроль антител к тканям щитовидки через 30 дней лечения |
| Пункционное опорожнение | - | Увеличение размера более 10 мм | - |
| Повторное пункционное опорожнение | - | Доброкачественное течение, отсутствие воспаления, наличие рецидива | - |
| Введение в полость опухоли склерозантов | - | После пункционного опорожнения | С целью улучшения слипания стенок |
| Антибиотикотерапия | - | Воспаление | После проведения антибиотикограммы |
| Оперативное удаление | Большие размеры, со сдавлением окружающих структур, малигнизация | Быстрое (неделя и меньше) накопление жидкости после пункционного опорожнения, большие размеры, со сдавлением окружающих структур, малигнизация |
В большинстве случаев оперативного лечения новообразований щитовидки проводится гемиструмэктомия, во время которой удаляют одну долю железы, благодаря чему сохраняется работоспособность органа в целом.

Если же доброкачественные новообразования присутствуют в обеих долях, тогда хирург проводит двухстороннюю субтотальную струмэктомию, во время которой пациент теряет большую часть органа. Это приводит к тяжелой и требует проведения гормональной коррекции, а также приема препаратов кальция, поскольку в ходе оперативного вмешательства удаляются также и паращитовидные железы.
Во время операции проводят срочное определение злокачественности новообразования, при подтверждении которого в некоторых случаях хирург выбирает тотальную струмэктомию с одновременным удалением окружающей жировой клетчатки и региональных лимфатических узлов.
Особенности лечения кистозно-солидных узлов
Поскольку при проведении пунктирования новообразования удаляется только жидкое содержимое, а патологический тканевой элемент остается, то рецидивы такой опухоли происходят чаще. Поэтому, при увеличении диаметра кистозно-солидного узла выше 10 мм, врачи предпочитают назначить оперативное вмешательство с удалением патологического разрастания.
Прогноз и профилактика
Исход лечения таких новообразований, как узлы и кисты щитовидной железы, зависит от их гистологической формы:

С целью предупреждения появления узловых и кистозных новообразований следует каждый день потреблять достаточное, с учетом возраста, количество йода и витаминов, избегать воздействия на шею избыточной инсоляции, а также физиотерапевтических процедур и облучения. Конечно, врожденный кистозно-солидный узел или другие узловые и кистозные новообразования, зародившиеся еще во время внутриутробного развития, от этого не исчезнут, однако значительно снизить вероятность развития патологических разрастаний у здорового человека, при помощи этих несложных рекомендаций, вполне возможно.
Хирургия опухолей головного мозга глубинной локализации – один из самых сложных разделов онконейрохирургии, обусловленных труднодоступностью новообразований указанной локализации, их близостью с функционально важными мозговыми центрами, отвечающими за жизнедеятельность организма.
Операции по удалению внутримозговых опухолей глубинной локализации представляют собой высокотехнологичные вмешательства высшей категории сложности, сопровождаются высоким хирургическим риском. Тем не менее, с помощью микронейрохирургии высокий риск данных операций становится минимальным, а соответственно, оправданным и результативным.
Такая хирургия требует высокого профессионализма оперирующего нейрохирурга, его глубокое знание классической топографии мозга, а также развитое пространственное объемное воображение.
Не менее важное значение в настоящее время приобретают современные методы предоперационного планирования и интраоперационной нейронавигации с помощью таких современных систем, какими являются безрамные навигационные системы и интраоперационный нейрофизиологический мониторинг.
Тем не менее, никакая техника не может заменить таких качеств оперирующего нейрохирурга, как выдержанность, предельная сосредоточенность, «чувство ткани» во время удаления опухоли, развитая интуиция, помогающая вовремя остановиться при удалении сложных новообразований срединно-глубинной локализации.
Нейрохирургическое отделение Ростовской клинической больницы ФГБУЗ «Южный окружной медицинский центр Федерального медико-биологического агентства России» располагает достаточным опытом успешного хирургического лечения различных опухолей глубинной локализации благодаря широкому внедрению концепции функционально щадящей микронейрохирургии.
Ниже приводятся наиболее яркие клинические примеры успешной хирургии опухолей головного мозга глубинной локализации.
Больная С., 65 лет, жительница Липецкой области.
ДИАГНОЗ: Внутримозговая опухоль глубоких отделов левой височной доли головного мозга (полиморфноклеточная глиобластома, grade IV ) с кровоизлиянием и выраженным масс-эффектом. Выраженный общемозговой синдром. Правостороння пирамидная недостаточность. Симптоматическая эпилепсия.
Поступила в НХО РКБ ФГУ ЮОМЦ ФМБА РФ с жалобами на интенсивные головные боли, головокружение, периодические тошноту и рвоту, слабость, онемение и судороги в правых конечностях, общую слабость, снижение аппетита, бессонницу. Анамнез заболевания: болеет с августа 2013г., когда появились и стали нарастать вышеперечисленные жалобы. Лечилась консервативно с минимальным эффектом, особенно в течение последних месяцев. По месту жительства выполнила СКТ и МРТ головного мозга, которые выявили признаки опухоли средней черепной ямки слева. Госпитализирована в отделение нейрохирургии РКБ ФГБУ ЮОМЦ ФМБА России для подготовки к операции и выполнения плановой операции.
Неврологический статус при поступлении: общее состояние среднетяжелое, в сознании, адекватна. Общемозговой синдром в виде цефалгии, головокружения, периодической тошноты и рвоты. Выраженная атаксия с падениями. Глазодвижения в полном объеме, зрачки правильной формы D = S , реакция на свет адекватная с обеих сторон, горизонтальный нистагм при взгляде влево. Другие ЧМН – сглаженность правой носогубной складки. Активные движения, сила и тонус в руках и ногах – несколько снижены справа. Сухожильные рефлексы с рук и ног живые с анизорефлексией D > S . Правосторонняя пирамидная недостаточность. Менингиальной симптоматики и чувствительных расстройств нет. Тазовые функции контролирует. Судорог на момент осмотра нет (в анамнезе 3 эпизода фокальных моторных припадка с генерализацией).



Больной в 1) Установка наружного люмбального дренажа. 2) Декомпрессивная краниотомия в левой височной области, микрохирургическое удаление внутримозговой опухоли глубоких отделов левой височной доли головного мозга с выраженным масс-эффектом, расширенная пластика твердой мозговой оболочки аутоапоневрозом.
Операция проводилась с использованием операционного микроскопа, микронейрохирургической техники, узи-навигации (о
Ниже представлены данные контрольного МРТ-исследования больной через 7 месяцев после операции и проведения химиолучевого лечения:



Спустя 7 месяцев после операции и химиолучевого лечения – состояние больной вполне удовлетворительное, без признаков нарастания неврологической симптоматики, продолжает регулярное наблюдение и лечение у онколога.
Больная З., 53 года, жительница Ростовской области.
ДИАГНОЗ: Внутримозговая опухоль (глиобластома, grade IV ) глубоких задне-медио-базальных отделов левых теменной и затылочной долей головного мозга с распространением на мозолистое тело и пинеальную область с масс-эффектом. Симптоматическая эпилепсия. Центральный прозопарез справа. Правосторонний спастический гемипарез с нарушением функции ходьбы. Выраженная мозжечковая атаксия.
Особенности течения заболевания.
Поступила в НХО РКБ ФГУ ЮОМЦ ФМБА РФ с жалобами на головные боли, головокружения, вялость, апатию, снижение памяти, значительное ограничение функции ходьбы в связи с прогрессирующей слабостью в правых конечностях, периодические судороги в правых конечностях.
Анамнез заболевания: считает себя больной в течение года, когда обратила внимание на прогрессирование слабости в правых конечностях. 16.05.2014 г. выполнила МРТ головного мозга, которое выявило признаки внутримозговой опухоли глубоких отделов левой теменно-затылочной области. Находилась в отделение нейрохирургии РКБ ФГБУЗ ЮОМЦ ФМБА России с целью дообследования, симптоматической терапии и подготовки к операции по линии ВМП с 20.05 по 01.06.14. Госпитализирована в отделение нейрохирургии РКБ ФГБУЗ ЮОМЦ ФМБА России для хирургического лечения по линии ОМС-ВМП.
В неврологическом статусе при поступлении: уровень сознания – ясное. Выраженный общемозговой синдром в виде цефалгии. ЧМН: зрачки D=S, фотореакция адекватная с обеих сторон, центральный парез лицевого нерва справа. Сухожильные рефлексы с рук и ног высокие, D>S. Симптом Бабинского справа положительный. Правосторонний спастический гемипарез на 3 балла. Правосторонняя гемигипестезия. Координаторные пробы выполняет с интенцией слева. Выраженная шаткость в позе Ромберга с падением влево. Вегетативно-трофических расстройств нет. Судорог на момент осмотра нет, в анамнезе – есть (фокальные в правых конечностях). Тазовые функции контролирует.
Ниже представлены данные МРТ-исследования больной до операции:




Больной в нейрохирургическом отделении РКБ ФГБУЗ ЮОМЦ ФМБА РФ было выполнено оперативное вмешательство по линии ВМП:
1) Установка временного наружного люмбального дренажа.
2) Декомпрессивная краниотомия в левой затылочно-теменной области, задний межполушарный доступ слева, микрохирургическое удаление внутримозговой опухоли глубоких задне-медио-базальных отделов левых теменной и затылочной долей головного мозга с распространением на мозолистое тело и пинеальную область в пределах видимых неизмененных тканей с применением интраоперационного УЗ-сканирования, расширенная пластика твердой мозговой оболочки.
Операция проводилась с использованием операционного микроскопа, микронейрохирургической техники и интраоперационной УЗИ-навигации (о перировал нейрохирург: д.м.н. К.Г. Айрапетов).
Особенность данного случая состоит в том, что:
Во-первых, несмотря на столь сложную локализацию новообразования и высокий хирургический риск повреждения жизненноважных структур мозга, опухоль была удалена в пределах неизмененных тканей мозга с сохранением важных медиобазальных структур левого полушария.
Во-вторых, несмотря на высокий хирургический риск, больная полностью сохранила удовлетворительный уровень качества жизни, выписана из стационара нейрохирургического отделения без нарастания неврологического дефицита.
Течение послеоперационного периода гладкое, без осложнений. Больная выписана из отделения в удовлетворительном состоянии без нарастания неврологической симптоматики. Направлена на химиолучевое лечение в профильное онкоучреждение.
Ниже представлены данные контрольного МРТ-исследования больной через 6 месяцев после операции и проведения химиолучевого лечения:




Спустя 6 месяцев после операции и химиолучевого лечения – состояние больной вполне удовлетворительное, практически полный регресс правостороннего гемипареза, продолжает регулярное наблюдение и лечение у онколога.
Больной Д., 39 лет, житель Чеченской Республики.
ДИАГНОЗ: Анапластическая олигодендроглиома левой лобной доли головного мозга. Состояние после субтотального удаления опухоли и ее продолженного роста (2008, 2011 гг., НИИ нейрохирургии им. Бурденко). Продолженный рост опухоли с распространением на основание передней черепной ямки, мозолистое тело и контралатеральное полушарие мозга. Выраженный лобный психопатологический синдром. Лобная атаксия. Правосторонний спастический гемипарез. Симптоматическая эпилепсия.
Анамнез заболевания: больной оперирован дважды в НИИ нейрохирургии им. Н.Н. Бурденко (2008, 2011) по поводу анапластической олигодендроглиомы и ее продолженного роста в левой лобной доле головного мозга. После операций больной получил курс ДГТ и многочисленные курсы химиотерапии. По данным контрольного МРТ головного мозга с внутривенным контрастированием от 05.03.12 выявлены признаки продолженного роста опухоли левой лобной доли с ростом в противоположное полушарие. Госпитализирован в отделение нейрохирургии РКБ ФГУ ЮОМЦ ФМБА России для проведения повторной циторедуктивной операции.
общее состояние субкомпенсированное, сознание ясное; признаки выраженного лобного психопатологического синдрома, когнитивные нарушения. Выражен общемозговой синдром в виде цефалгии, головокружения. Признаки лобной апраксии, астазии, абазии. Глазные щели S=D, зрачки D = S , глазодвижения − парез конвергенции слева, реакция на свет сохранена, страбизма нет, горизонтальный нистагм слева, парез лицевого нерва по центральному типу справа. Сухожильная анизорефлексия D S . Симптом Бабинского положительный справа. Правосторонний спастический гемипарез на 3 балла, гемигипестезия. Лобная атаксия с падением влево. Больной может передвигаться только при помощи окружающих в связи с лобной атаксией и гемипарезом. Судорожный синдром по типу редких фокальных джексоновских припадков.
Ниже представлены данные МРТ-исследования больного до выполнения третьей операции:


Важно отметить, что при констатации третьего рецидива опухоли во время очередной консультации в НИИ нейрохирургии имени Н.Н. Бурденко, г. Москва, больному было отказано в повторном хирургическом лечении, опухоль признана неудалимой.
Больному в нейрохирургическом отделении РКБ ФГБУЗ ЮОМЦ ФМБА РФ выполнено третье оперативное вмешательство: Костнопластическая бифронтальная рекраниотомия с перевязкой верхнего сагиттального синуса, микрохирургическое удаление продолженного роста анапластической глиальной опухоли левой лобной доли головного мозга с распространением на основание передней черепной ямки, мозолистое тело и контралатеральное полушарие мозга в пределах видимых неизмененных тканей .
Операция проводилась с использованием операционного микроскопа и микронейрохирургической техники (оперировал нейрохирург: д.м.н. К.Г. Айрапетов).
Во-первых, больному было отказано в хирургической помощи в ведущем федеральном нейрохирургическом госмедучреждении, опухоль была признана неудалимой.
Во-вторых, несмотря на столь сложную локализацию новообразования, особенности ее строения, обилие рубцовой ткани, значительно измененную анатомию, опухоль была удалена в пределах неизмененных тканей мозга с сохранением важных медиобазальных структур левого полушария мозга (внутренней капсулы, базальных ядер).
В-третьих, из ткани опухоли удалось выделить обе передние мозговые артерии, а также их некоторые ветви без повреждения с полным сохранением сосудистой стенки.
В-четвертых, несмотря на высокий хирургический риск и большой объем операции, у пациента полностью регрессировал гемипарез и лобная атаксия, больной стал самостоятельно уверенно передвигаться, при выписке – отмечен удовлетворительный уровень качества жизни, выписан из стационара нейрохирургического отделения без нарастания неврологического дефицита.
Ниже представлены данные контрольного МРТ-исследования больного спустя 6 месяцев после операции (данных за процедив опухоли нет, признаки рубцово-атрофических изменений в обеих лобных долях):



Спустя 6 месяцев после третьей операции состояние больного удовлетворительное, без нарастания неврологической симптоматики, пациент проходит химиолучевое лечение в профильном онкоучреждении
Больной Т., 70 лет, житель Ростовской области.
ДИАГНОЗ: Глиобластома глубоких отделов правой теменной доли мозга с ростом в правый боковой желудочек с выраженным масс-эффектом. Выраженный левосторонний гемипарез.
Особенности течения заболевания.
Поступил в НХО РКБ ФГУ ЮОМЦ ФМБА РФ с жалобами на головную боль, головокружение, шаткость при ходьбе, прогрессирующую слабость в левых конечностях.
Анамнез заболевания: считает себя больным в течение месяца, когда впервые появилась и стала нарастать цефалгия с прогрессированием вышеуказанных жалоб. Больному 24.08.12 в связи с подозрением на ОНМК было выполнено СКТ головного мозга, на основании которого было выявлено объемное образование в правой теменно-затылочной области головного мозга с выраженным отеком. Больной госпитализирован в отделение нейрохирургии РКБ ФГУ ЮОМЦ ФМБА России для дообследования и подготовки к оперативному лечению.
В неврологическом статусе при поступлении: Состояние субкомпенсированное. Сознание ясное, адекватен. Выражен общемозговой синдром в виде цефалгии, головокружения. Зрачки D=S, фотореакция живая с двух сторон. Мышечный тонус повышен в левых конечностях. Сухожильная анизорефлексия S>D. Левосторонний умеренный спастический гемипарез. Положительный симптом Бабинского слева. Выражена атаксия в позе Ромберга с падением вправо. Нарушения функций органов малого таза нет. Вегетативно-трофических расстройств нет. Менингеальных знаков нет. Судорожного синдрома на момент осмотра нет.
Данные МРТ-исследования головного мозга до операции:
Больному в нейрохирургическом отделении РКБ ФГБУЗ ЮОМЦ ФМБА РФ было выполнено оперативное : Костно-пластическая краниотомия в правой височно-теменно-затылочной области, микрохирургическое удаление внутримозговой опухоли глубоких отделов правой теменной доли с ростом в правый боковой желудочек головного мозга в пределах видимых неизмененных тканей.
Уникальность данного случая состоит в том, что:
- Во-первых, у данного больного опухоль расположена в глубоких постцентральных отделах правой теменной доли мозга с прорастанием бокового желудочка, поэтому любые прямые манипуляции в этой зоне могут вызвать грубый неврологический дефицит.
- Во-вторых, больному, несмотря на отсутствие специальной навигационной системы, большую глубину залегания опухоли и выраженный локальный отек мозговой ткани, было выполнено щадящее внепроекционное микрохирургическое удаление опухоли непрямым доступом через средне-задние отделы правой верхней височной извилины.
- В-третьих, после операции дефицит не только не нарос, но и регрессировал выраженный левосторонний гемипарез с полным восстановлением нормальной ходьбы.
Ниже представлен СКТ-контроль после операции:

Течение послеоперационного периода гладкое, без осложнений. Больной выписан в удовлетворительном состоянии, с хорошим уровнем качества жизни, с полным регрессом гемипареза, направлен на дальнейшее химиолучевое лечение.
Больная Б., 37 лет.
ДИАГНОЗ: Гигантская парастволовая глиобластома левого бокового желудочка с поражением медиобазальных отделов левой височной доли головного мозга, валика мозолистого тела, левого таламуса и распространением в боковые отделы вырезки мозжечкового намета с масс-эффектом.
Особенности течения заболевания.
Поступила в НХО РКБ ФГУ ЮОМЦ ФМБА РФ с жалобами на выраженные головные боли, шум в голове, головокружение, речевые расстройства, общую слабость.
Анамнез заболевания: считает себя больной 1,5 месяца, когда впервые появились сильные головные боли, сонливость, вялость, апатия. По направлению местного невролога выполнила МРТ-исследование головного мозга с контрастированием, на котором выявлена МР-картина массивного объемного образования левого полушария головного мозга, признаки латеральной дислокации. Госпитализирована в отделение нейрохирургии РКБ ФГУ ЮОМЦ ФМБА России для операции.
В неврологическом статусе при поступлении: состояние средней тяжести; сознание ясное, общемозговой синдром в виде цефалгии, головокружения. Больная астенизирована. ЧМН: зрачки D=S, фотореакция адекватная с обеих сторон. Сухожильные рефлексы с рук и ног высокие, D≥S. Положительный двусторонний симптом Бабинского. Выраженный тремор покоя в правой кисти. В позе Ромберга легкая шаткость без сторонности. Координаторные пробы выполняет с дисметрией справа. Вегетативно-трофических расстройств нет.
Ниже представлены данные МРТ-исследования больной до операции:

Больной в нейрохирургическом отделении РКБ ФГБУЗ ЮОМЦ ФМБА РФ было выполнено оперативное вмешательство: Костно-пластическая краниотомия в левой височно-теменной области, микрохирургическое удаление опухоли левого бокового желудочка головного мозга в пределах видимых неизмененных тканей.
Операция проводилась с использованием операционного микроскопа и микронейрохирургической техники, ее продолжительность составила 6.5 часов (оперировал нейрохирург: д.м.н. К.Г. Айрапетов).
Уникальность данного случая состоит в том, что:
- Во-первых, больной было отказано в хирургической помощи не только в г. Ростове-на-Дону, но и некоторых федеральных госмедучреждениях в виду высокого хирургического риска операции.
- Во-вторых, несмотря на столь опасную и сложную локализацию новообразования, опухоль была удалена в пределах неизмененных тканей мозга с сохранением важных медиобазальных структур левого полушария мозга (таламуса, мозолистого тела, базальных ядер, ножки мозга), а также парастволовых сосудов в области вырезки мозжечкового намета.
- В-третьих, несмотря на высокий хирургический риск, больная полностью сохранила хороший уровень качества жизни, выписана из стационара нейрохирургического отделения совершенно без неврологического дефицита (!!!).
Ниже представлены данные СКТ-исследования больного спустя 14 суток после операции:

Течение послеоперационного периода гладкое, без осложнений. Больная выписана из отделения в удовлетворительном состоянии без неврологического дефицита. Направлена на лучевую терапию в профильное онкоучреждение.
Прекрасная улыбка пациентки в день выписки из нейрохирургического отделения (фотография размещена с любезного разрешения пациентки и ее родственников):

После операции пациентка получила курс дистанционной гамматерапии и 4 курса химиотерапии препаратом темодал.
Представлены данные МРТ-исследования больной спустя 10 месяцев после операции и адъювантного лечения (убедительных данных за рецидив опухоли нет):

Пациентка спустя 10 месяцев после операции (фотография размещена с любезного разрешения пациентки и ее родственников):

Больная Т., 39 лет, жительница Краснодарского края.
ДИАГНОЗ: Состояние после удаления узловой глиобластомы правой теменно-центральной области головного мозга (Краснодар, 2012 г.). Продолженный рост глиобластомы правой теменной доли головного мозга с прорастанием мозолистого тела, ростом в оба боковых желудочка мозга и распространением на группу внутренних вен мозга из системы вены Галена. Общемозговой синдром. Левосторонний спастический гемипарез.
Особенности течения заболевания.
Поступила в НХО РКБ ФГУ ЮОМЦ ФМБА РФ с жалобами на выраженные головные боли, шум в голове, головокружение, речевые расстройства, общую слабость, прогрессирующую слабость в левых конечностях. Анамнез заболевания: 17.05.12 оперирована в Краснодаре по поводу анапластической астроцитомы правой теменной доли головного мозга, после чего получила курс лучевой и химиотерапии. Ухудшение в течение 1.5 мес, когда стала нарастать слабость в левых конечностях. Была направлена на МРТ-исследование, которое 07.08.12 выявило наличие продолженного роста глиомы правой теменной доли головного мозга. Госпитализирована в отделение нейрохирургии РКБ ФГБУЗ ЮОМЦ ФМБА России для оперативного лечения.
Неврологический статус при поступлении: Сознание ясное, доминирует общемозговой синдром в виде цефалгии, головокружения. Зрачки D=S, горизонтальный нистагм вправо. Фонация, глотания, вкус не нарушены. Сглаженность левой носогубной складки. Мышечный тонус повышен в левых конечностях. Левосторонний спастический гемипарез на 3 балла. Левосторонняя гемигипестезия. Менингиальная симптоматика не определяется. Вегетативно-трофические расстройства: нет. Судорог нет. Локальный статус: визуально в теменной области с обеих сторон линейный рубец длиной до 15 см, состоятельный, адекватный.
Ниже представлены данные МРТ-исследования больной до выполнения второй операции:

Важно отметить, что при констатации процедива опухоли при очередной консультации в Краснодарской Краевой клинической больнице, больной было отказано в повторном хирургическом лечении, опухоль признана неудалимой ввиду крайне высокого хирургического риска.
Больной в нейрохирургическом отделении РКБ ФГБУЗ ЮОМЦ ФМБА РФ было выполнено оперативное вмешательство: Декомпрессивная расширенная рекраниотомия в правой теменной области с заходом за среднюю линию, менинголизис, микрохирургический межполушарный транскаллезный доступ справа, микрохирургическое субтотальное удаление продолженного роста внутримозговой глиальной опухоли правой теменной доли с прорастанием мозолистого тела, ростом в оба боковых желудочка головного мозга и распространением на группу внутренних вен мозга из системы вены Галена.
Операция проводилась с использованием операционного микроскопа и микронейрохирургической техники, ее продолжительность составила 6 часов (оперировал нейрохирург: д.м.н. К.Г. Айрапетов).
Ниже представлены данные контрольного СКТ-исследования больной на 10-е сутки после операции (остаточный небольшой фрагмент опухоли задних отделов желудочковой системы слева):

Уникальность данного случая состоит в том, что:
- Во-первых, больной было отказано в хирургической помощи по месту жительства, опухоль была признана неудалимой в виду крайне высокого хирургического риска.
- Во-вторых, несмотря на столь сложную локализацию новообразования, двусторонний рост в желудочковую систему, особенности ее строения, обилие рубцовой ткани, значительно измененную анатомию, максимально возможный объем опухоли (95%) был удален в пределах неизмененных тканей мозга с сохранением важных медиобазальных структур мозга (ядер таламуса, медиальной зрительной коры, четверохолмия).
- В-третьих, после резекции пораженных задних отделов мозолистого тела, из ткани опухоли удалось выделить группу внутренних вен мозга из системы вены Галена без их повреждения с полным сохранением сосудистой стенки.
- В-четвертых, несмотря на высокий хирургический риск и большой объем операции, у пациентки несколько регрессировал гемипарез, больная при выписке сохранила исходный уровень качества жизни, выписана из стационара нейрохирургического отделения без нарастания неврологического дефицита.
Течение послеоперационного периода гладкое, без осложнений. Больная выписана в удовлетворительном состоянии, направлена на дальнейшее химиолучевое лечение в профильное онкоучреждение.
Больной А., 64 года, житель Ростовской области.
ДИАГНОЗ: Внутримозговая опухоль (глиобластома) области треугольника левого бокового желудочка с распространением в нижний рог левого бокового желудочка и медио-базальные отделы левой височной доли головного мозга с масс-эффектом.
Особенности течения заболевания.
Поступил в НХО РКБ ФГУ ЮОМЦ ФМБА РФ с жалобами на упорную головную боль, головокружение, нарушение памяти, периодические судорожные подергивания в правых конечностях, нарушение моторной речи. Со слов супруги больной ведет себя неадекватно, периодически возникают приступы агрессии, путает слова, часто присутствует бессмысленная логорея.
Анамнез заболевания: считает себя больным с ноября 2011 г., когда после нагрузки появились и стали нарастать вышеуказанные жалобы. В связи с упорными головными болями и появлением психопатологической симптоматики был направлен неврологом на МРТ головного мозга, которое выявило признаки объемного образования глубоких отделов левой теменно-височной области мозга. Больной был всесторонне обследован на базе РостГМУ. Госпитализирован в отделение нейрохирургии КБ №1 ФГУ ЮОМЦ ФМБА России для оперативного лечения.
В неврологическом статусе при поступлении: Состояние субкомпенсированное. Сознание формально ясное. Крайне выражен психопатологический синдром, логоррея. Элементы семантической и амнестической афазии. Общемозговой синдром в виде упорной цефалгии, головокружения. Зрачки D=S, сглаженность правой носогубной складки. Мышечный тонус повышен в конечностях, больше справа. Правосторонняя пирамидная недостаточность. Сухожильная анизорефлексия D>S. Правосторонняя гемигипестезия. Нарушения функций органов малого таза нет. Вегетативно-трофических расстройств нет. Менингеальных знаков нет. Судорожный синдром фокальный

Больному в
нейрохирургическом отделении РКБ ФГБУЗ ЮОМЦ ФМБА РФ
было выполнено оперативное вмешательство:
Декомпрессивная краниотомия в левой височно-затылочно-теменной области, микрохирургический доступ к треугольнику левого бокового желудочка, микрохирургическое удаление внутримозговой опухоли области треугольника левого бокового желудочка с распространением в нижний рог и медио-базальные отделы левой височной доли головного мозга в пределах видимых неизмененных тканей.
Операция проводилась с использованием операционного микроскопа и микронейрохирургической техники (оперировал нейрохирург: д.м.н. К.Г. Айрапетов).
Уникальность данного случая состоит в том, что:
- Во-первых, больному было отказано в хирургической помощи в нескольких медучреждениях г. Ростова-на-Дону в виду высокого хирургического риска операции.
- Во-вторых, несмотря на столь опасную и сложную локализацию новообразования, опухоль была удалена тотально в пределах неизмененных тканей мозга с сохранением важных медиобазальных структур левого полушария мозга, парастволовых сосудов.
- В-третьих, несмотря на высокий хирургический риск, больной сохранил удовлетворительный уровень качества жизни, вышел после операции с явлениями умеренного гемипареза. Выраженный психопатологический синдром, который наблюдался у больного до операции, регрессировал.
Ниже представлены данные СКТ-исследования больного спустя 10 суток после операции:

Течение послеоперационного периода гладкое, без осложнений. Больной выписан из отделения в стабильном состоянии с явлениями правостороннего гемипареза. Направлен на лучевую терапию в профильное онкоучреждение.
Больной О., 57 лет, житель Ростовской области.
ДИАГНОЗ:
Рецидив диффузной глиальной опухоли (протоплазматическая астроцитома) медиально-парасагиттальных отделов левой лобной доли головного мозга с распространением на передние отделы мозолистого тела и передний рог левого бокового желудочка мозга. Состояние после костно-пластической краниотомии в левой лобно-теменной области с удалением протоплазматической астроцитомы медиальных отделов левой лобной доли головного мозга (09.04.2008). Правосторонняя пирамидная недостаточность. Симптоматическая эпилепсия.
Особенности течения заболевания.
Поступил в НХО РКБ ФГУ ЮОМЦ ФМБА РФ с жалобами на потери сознания с судорогами, упорную головную боль, периодические судорожные подергивания в правых конечностях, нарушение моторной речи.
Анамнез заболевания: болеет с ноября 2007 г., когда впервые отметил появление периодических судорожных подергиваний в правой руке. В ГУЗ РОКБ 08.04.2008 г. выполнена костно-пластическая краниотомия в левой лобно-теменной области с удалением внутримозговой опухоли медиальных отделов левой лобной доли головного мозга. Г/а №29936-29949 от 09.04.08 г. – протоплазматическая астроцитома. Приступы повторились 1.5 года назад, когда впервые ощутил судорожные подергивания в правой ноге. В течение последних 6 месяцев судороги в ноге участились до 3 раз в месяц. Невропатологом был направлен на МРТ-исследование, которое от 21.02.2013 выявило рецидив опухоли левой лобной доли головного мозга. Госпитализирован в отделение нейрохирургии РКБ ФГУ ЮОМЦ ФМБА РФ для оперативного вмешательства.
Неврологический статус при поступлении: Состояние компенсированное. Сознание ясное. Общее состояние удовлетворительное. На момент осмотра общемозгового и менингеального синдромов нет. Зрачки правильной формы D = S , реакция на свет адекватная с обеих сторон, глазодвижение не нарушено. Сглаженность правой носогубной складки. Активные движения, сила в конечностях в полном объеме. Отмечается сухожильная анизорефлексия с рук и ног D ≥ S , патологический рефлекс Бабинского справа. Отмечается легкая дискординация с отклонением в позе Ромберга без сторонности. На момент осмотра судорог нет.
Ниже представлены данные МРТ-исследования больного до второй операции:

Больному в
нейрохирургическом отделении РКБ ФГБУЗ ЮОМЦ ФМБА РФ
было выполнено оперативное вмешательство:
расширенная костнопластическая рекраниотомия в лобно-теменной области слева с заходом за среднюю линию, межполушарный микрохирургический доступ, микрохирургическое удаление рецидива диффузной глиальной опухоли медиально-парасагиттальных отделов левой лобной доли головного мозга с распространением на передние отделы мозолистого тела и передний рог левого бокового желудочка мозга в пределах видимых неизмененных тканей.
Операция проводилась с использованием операционного микроскопа и микронейрохирургической техники (оперировал нейрохирург: д.м.н. К.Г. Айрапетов).
Уникальность данного случая состоит в том, что:
- Во-первых, несмотря на сложную локализацию новообразования в предцентральной двигательной зоне, а также в зоне хода ветвей передней мозговой артерии, опухоль была удалена тотально в пределах неизмененных тканей мозга с полным сохранением всех функционально значимых мозговых структур левого полушария мозга.
- Во-вторых, несмотря на относительно высокий хирургический риск, больной после операции полностью сохранил удовлетворительный уровень качества жизни, без нарастания неврологической симптоматики.
Ниже представлены данные МРТ-исследования больного спустя 6 месяцев после операции и курса послеоперационной лучевой терапии:
Течение послеоперационного периода гладкое, без осложнений. Больной выписан из отделения в удовлетворительном стабильном состоянии без неврологического дефицита. Спустя 6 месяцев после операции и курса лучевой терапии пациент чувствует себя вполне удовлетворительно.

Больной Ш., 38 лет, житель Краснодарского края.
ДИАГНОЗ:
Внутримозговая опухоль (глиобластома) колена и передних отделов мозолистого тела с 2-сторонним ростом в медиобазальные отделы обеих лобных долей и боковые желудочки мозга и выраженным масс-эффектом. Выраженный лобный психопатологический синдром, дисфория, негативизм. Выраженный общемозговой синдром. Умеренно выраженный парез лицевой мускулатуры по центральному типу слева. Умеренно выраженный левосторонний спастический гемипарез. Судорожный синдром.
Особенности течения заболевания.
головные боли, значительные нарушения памяти, нарушения чувствительности в левой кисти, повышенную утомляемость, приступы потери сознания (со слов родственников, падает, теряет сознание, судорог нет, что продолжается до 15 минут).
Анамнез заболевания: считает себя больным с декабря 2013 г., когда впервые появились головные боли. 07.03.2013 г. выполнил РКТ головного мозга, выявившую КТ-признаки патологического образования серповидного отростка лобной области. МРТ №1350 от 03.04.2013 г. выявила объемное образование мозолистого тела. На фоне терапии дексаметазоном почувствовал значительное улучшение. Госпитализирован в отделение нейрохирургии РКБ ФГУ ЮОМЦ ФМБА России с целью хирургического лечения.
В неврологическом статусе при поступлении: состояние средней тяжести; сознание ясное, общемозговой синдром в виде цефалгии. Выраженный лобный психопатологический синдром, дисфория, негативизм. Больной астенизирован. ЧМН: зрачки D=S, фотореакция адекватная с обеих сторон, легкий горизонтальный нистагм, умеренно выраженный парез лицевой мускулатуры по центральному типу слева, девиация языка влево. Достоверных данных за нарушение чувствительности не выявлено. Сухожильные рефлексы с рук и ног D
Ниже представлены данные МРТ-исследования больного до операции:

Важно отметить, что при констатации опухоли во время консультации в НИИ нейрохирургии имени Н.Н. Бурденко, г. Москва, оперативное лечение было признано не целесообразным ввиду крайне высокого хирургического риска, рекомендовано выполнение стереотаксической биопсии опухоли, от чего родственники пациента отказались. По месту жительства в Краснодарской Краевой клинической больнице больному было отказано в хирургическом лечении, опухоль признана неудалимой
нейрохирургическом отделении РКБ ФГБУЗ ЮОМЦ ФМБА РФ
было выполнено оперативное вмешательство:
1) Установка наружного люмбального дренажа. 2) Костно-пластическая краниотомия в лобно-теменной области с обеих сторон, больше справа, микрохирургический межполушарный транскаллезный доступ справа, микрохирургическое удаление внутримозговой опухоли колена и передних отделов мозолистого тела с 2-сторонним ростом в медиобазальные отделы обеих лобных долей и боковые желудочки в пределах видимых неизмененных тканей.
Операция проводилась с использованием операционного микроскопа и микронейрохирургической техники (оперировал нейрохирург: д.м.н. К.Г. Айрапетов).
Уникальность данного случая состоит в том, что:
- Во-первых, в ведущем федеральном нейрохирургическом госмедучреждении операция была признана не целесообразной, хотя у данного пациента имел место жизнеугрожающий внутримозговой опухолевый процесс.
- Во-вторых, несмотря на столь сложную локализацию новообразования, особенности ее распространения на срединные структуры мозга, опухоль была удалена в пределах неизмененных тканей мозга с сохранением важных медиобазальных структур мозга (таламусов, внутренней капсулы, базальных ядер).
- В-третьих, несмотря на высокий хирургический риск, большой объем операции, и тяжелое течение послеоперационного периода (3 дня пациент находился в коме в отделении реанимации), к моменту выписки из стационара пациент уже мог самостоятельно передвигаться, полностью регрессировал крайне выраженный психопатологический синдром.
Ниже представлены данные СКТ-исследования больного, выполненного на 10-е сутки после операции:

Течение послеоперационного тяжелое, стабильное со значительной положительной динамикой, без осложнений. Больной выписан из отделения в стабильном состоянии с рекомендацией проведения химиолучевого лечения по месту жительства.
Больной К., 22 года, житель Краснодарского края.
ДИАГНОЗ:
Гигантская внутримозговая веретеноклеточная (Grade
I
) глиальная кистозно-солидная опухоль глубоких отделов правой теменной доли мозга с распространением на правый боковой желудочек и правый таламус с выраженным масс-эффектом. Умеренно выраженный общемозговой синдром. Вторичный экстрапирамидный синдром. Левосторонняя пирамидная недостаточность.
Особенности течения заболевания.
Поступил в НХО РКБ ФГУ ЮОМЦ ФМБА РФ с жалобами на умеренно выраженные головные боли, двоение при взгляде во все стороны, преимущественно вдаль, головокружение при перемене положения тела.
Анамнез заболевания: считает себя больным около 1,5 месяцев, когда впервые появились головные боли, двоение появилось около 2 недель назад, в связи с чем больной выполнил МРТ головного мозга от 05.04.2013 г. и 10.04.2013 г., выявившие внутримозговое объемное образование правой затылочно-теменной области. Госпитализирован в отделение нейрохирургии РКБ ФГУ ЮОМЦ ФМБА России с целью хирургического лечения.
В неврологическом статусе при поступлении: состояние ближе к удовлетворительному; сознание ясное, ориентирован, адекватен, общемозговой синдром в виде цефалгии, головокружения. ЧМН: зрачки D=S, фотореакция адекватная с обеих сторон. Диплопия. Нистагма нет. Страбизм объективно не определяется. Поля зрения при ориентировочном исследовании в норме. Сухожильные рефлексы с рук и ног высокие, S>D. Симптом Бабинского слева сомнительный, справа — отрицательный. Выраженный двигательный тремор в руках. В позе Ромберга устойчив. Координаторные пробы выполняет с дисметрией и выраженной интенцией слева. Вегетативно-трофических расстройств нет.
Ниже представлены данные МРТ-исследования больного до операции:

Больному в
нейрохирургическом отделении РКБ ФГБУЗ ЮОМЦ ФМБА РФ
было выполнено оперативное вмешательство:
Костно-пластическая краниотомия в правой теменной области, микрохирургическое удаление гигантской кистозно-солидной внутримозговой опухоли глубоких отделов правой теменной доли головного мозга с распространением на правый боковой желудочек и правый таламус в пределах видимых неизмененных тканей.
Операция проводилась с использованием операционного микроскопа и микронейрохирургической техники (оперировал нейрохирург: д.м.н. К.Г. Айрапетов).
Уникальность данного случая состоит в том, что:
- Во-первых, несмотря на сложную и глубинную локализацию, гигантские размеры новообразования, его распространение на срединные жизненноважные структуры мозга, опухоль была удалена тотально в пределах неизмененных тканей мозга с полным сохранением всех функционально значимых мозговых структур правого полушария мозга.
- Во-вторых, несмотря на относительно высокий хирургический риск, больной после операции полностью сохранил удовлетворительный уровень качества жизни не только без нарастания неврологической симптоматики, но и с полным регрессом головной боли, дрожания конечностей.

Течение послеоперационного периода гладкое, без осложнений. Больной выписан из отделения в удовлетворительном стабильном состоянии без неврологического дефицита с рекомендацией наблюдения невролога по месту жительства.
Больной Щ., 57 лет.
ДИАГНОЗ:
а) основной:
Массивный рецидив глиобластомы левой височной доли головного мозга с распространением на сильвиеву щель, левую островковую долю, основание средней черепной ямки, левый кавернозный синус и передние отделы вырезки намета мозжечка с вовлечением зрительного нерва, супраклиноидного отдела внутренней сонной артерии, ее развилки, средней мозговой артерии, глазодвигательного нерва и сосудов задних отделов виллизиева круга слева с выраженной дислокацией ствола головного мозга. Состояние после краниотомии в левой височной области, удаления опухоли (21.02.13 г., БСМП №2). Выраженный общемозговой синдром. Умеренно выраженная моторная афазия. Левосторонняя офтальмоплегия. Центральный парез лицевого нерва справа. Выраженный правосторонний спастический гемипарез со значительным нарушением функции ходьбы.
б) сопутствующий: Миокардиодистрофия дисметаболического генеза. Сложные нарушения ритма сердца: синусовая брадикардия, желудочковая экстрасистолия, пароксизмальная форма фибрилляции предсердий, суправентрикулярная тахикардия.
Пациент в начале 2013 г. был успешно прооперирован в БСМП-2 по поводу небольшой глиальной опухоли левой височной доли головного мозга.
Ниже представлены данные МРТ-исследования больного до первой операции:

Проблема состояла в том, что из-за мучительных очередей на лучевую терапию, пациент, к сожалению не получил крайне необходимого курса послеоперационной лучевой и химиотерапии, в результате чего рецидив опухоли возник достаточно быстро через 5 месяцев после первой операции.
Ниже представлены данные МРТ-исследования больного перед второй операции:

Рецидив оказался крайне распространенным, жизнеугрожающим, кроме того, у пациента наблюдались сложные нарушения ритма. Больному было отказано в повторной операции в учреждениях Ростова-на-Дону и Ростовской области, опухоль признана нерезектабельной.
Больному по жизненным показаниям в
нейрохирургическом отделении РКБ ФГБУЗ ЮОМЦ ФМБА РФ
было выполнено оперативное вмешательство:
1) Установка временного электрокардиостимулятора из левого подключичного доступа.
2) Расширенная декомпрессивная рекраниотомия и ревизия в левой лобно-височно-теменной области, микрохирургическое субтотальное (98%) удаление массивного рецидива глиобластомы левой височной доли головного мозга с распространением в сильвиеву щель, левую островковую долю, основание средней черепной ямки, левый кавернозный синус и передние отделы вырезки намета мозжечка с вовлечением зрительного нерва, супраклиноидного отдела внутренней сонной артерии, ее развилки, средней мозговой артерии, глазодвигательного нерва и сосудов задних отделов виллизиева круга слева с выраженной дислокацией ствола головного мозга.
Операция проводилась с использованием операционного микроскопа и микронейрохирургической техники (оперировал нейрохирург: д.м.н. К.Г. Айрапетов).
Уникальность данного случая состоит в том, что:
- Во-первых, в связи с крайне высоким хирургическим риском данному больному было отказано в повторной операции в учреждениях Ростова-на-Дону и Ростовской области, опухоль признана нерезектабельной. Химиолучевое лечение при таком рецидиве противопоказано в связи с перспективой распада опухоли и возникновения угрожающей дислокации мозга.
- Во-вторых, несмотря на сложную и глубинную локализацию, гигантские размеры новообразования, его распространение на срединные жизненноважные структуры мозга и крупные сосуды основания черепа, опухоль была удалена практически полностью (98%) с сохранением всех функционально значимых мозговых структур и сосудов левого полушария мозга. Вынужденно оставлен небольшой остаток опухоли (примерно 2% оставшегося объема) в проекции межножковой цистерны на развилке основной артерии, так как его удаление было крайне опасным для пациента.
- В-третьих, несмотря на крайне высокий хирургический риск (обусловленный как сердечными расстройствами, так и сложность самой операции), больной после операции полностью сохранил исходный уровень качества жизни без грубого нарастания неврологической симптоматики (надо отметить, что все-же углубился парез в правой руке).
Ниже представлены данные СКТ-исследования больного на 1-е сутки после операции:

Течение послеоперационного периода гладкое, без осложнений. Больной выписан из отделения в удовлетворительном стабильном состоянии с рекомендацией проведения послеоперационного химиолучевого лечения в профильном онкоучреждении.
Больной М., 72 года, житель Республики Дагестан.
ДИАГНОЗ: В
нутримозговая опухоль (глиобластома,
grade 4) глубоких отделов правых височной, затылочной и теменной долей с прорастанием намета мозжечка и распространением на правый боковой желудочек, задние отделы мозолистого тела и правый таламус с выраженным масс-эффектом. Умеренно выраженный общемозговой синдром. Выраженный вестибулоатаксический синдром. Левосторонняя пирамидная недостаточность.
Особенности течения заболевания.
Поступил в НХО РКБ ФГУ ЮОМЦ ФМБА РФ с жалобами на упорную головную боль, головокружение, шаткость при ходьбе, общую слабость, незначительную слабость в левых конечностях, учащенное мочеиспускание, особенно ночью.
Анамнез заболевания: считает себя больным с июня 2013 г, когда на фоне полного здоровья появились упорные головные боли, атаксия. Был направлен местным врачом на МРТ головного мозга (04.07.13), которое выявило признаки глиальной опухоли правого полушария мозга с масс-эффектом. Находился на обследовании и лечении в нейрохирургическом отделении по месту жительства с 09.07 по 18.07.13, был выписан из-за отказа от операции. Выразив желание оперироваться, больной госпитализирован в отделение нейрохирургии РКБ ФГУ ЮОМЦ ФМБА России с целью дообследования и подготовки к оперативному лечению.
Неврологический статус при поступлении: состояние субкомпенсированное, сознание ясное, адекватен, ориентирован. Отмечается умеренно выраженный общемозговой синдром в виде цефалгии, головокружения. ЧМН: зрачки D=S, фотореакция адекватная с обеих сторон, глазодвижение в полном объеме, диплопии нет. Сухожильные рефлексы с рук и ног S≥D. Симптом Бабинского положительный слева. Левосторонняя пирамидная недостаточность. Парезов и параличей конечностей нет. В позе Ромберга выраженная шаткость с отклонением влево. Координаторные пробы выполняет с интенцией с обеих сторон. Вегетативно-трофических расстройств нет. Судорог на момент осмотра и в анамнезе нет.
По месту жительства (Республика Дагестан) больному было отказано в хирургическом лечении, опухоль признана неудалимой, хирургический риск крайне высокий.
Ниже представлены данные МРТ-исследования больного до операции:

Больному по жизненным показаниям в
нейрохирургическом отделении РКБ ФГБУЗ ЮОМЦ ФМБА РФ
было выполнено оперативное вмешательство:
Декомпрессивная краниотомия в правой височно-теменно-затылочной области, микрохирургическое субтотальное удаление диффузной внутримозговой опухоли глубоких отделов правых височной, затылочной и теменной долей с прорастанием намета мозжечка и распространением на правый боковой желудочек, задние отделы мозолистого тела и правый таламус.
Операция проводилась с использованием операционного микроскопа и микронейрохирургической техники (оперировал нейрохирург: д.м.н. К.Г. Айрапетов).
Уникальность данного случая состоит в том, что:
- Во-первых, в связи с высоким хирургическим риском и возрастом пациента больному было отказано в операции по месту жительства, опухоль признана нерезектабельной. Химиолучевое лечение при таком рецидиве противопоказано в связи с перспективой распада опухоли и возникновения угрожающей дислокации мозга.
- Во-вторых, несмотря на сложную и глубинную локализацию, большие размеры новообразования, его распространение на срединные жизненноважные структуры мозга, опухоль была удалена в пределах неизмененных тканей мозга с полным сохранением всех функционально значимых мозговых структур правого полушария мозга.
- В-третьих, несмотря на относительно высокий хирургический риск, больной после операции полностью сохранил удовлетворительный уровень качества жизни не только без нарастания неврологической симптоматики, но и с полным регрессом неврологической симптоматики.
Ниже представлены данные СКТ-исследования больного на 1-е сутки после операции:

Пациент спустя 14 суток после операции, перед выпиской из нейрохирургического отделения (фотография размещена с любезного разрешения пациента и его родственников):

Течение послеоперационного периода гладкое, без осложнений. Больной выписан из нейрохирургического отделения в удовлетворительном стабильном состоянии с рекомендацией проведения послеоперационного химиолучевого лечения в профильном онкоучреждении.
Больной Б., 38 лет, житель Ростовский области.
ДИАГНОЗ:
Парастволовая менингиома заднелатеральных отделов вырезки намета мозжечка слева с суб- и супратенториальным ростом, выраженным масс-эффектом и дислокацией ствола головного мозга, субкомпенсированное течение. Выраженный общемозговой и вестибулоатаксический синдромы.
Особенности течения заболевания.
Поступил в НХО РКБ ФГУ ЮОМЦ ФМБА РФ с жалобами на периодические головные боли в затылочной области, головокружение, сонливость, слабость и онемение в левых конечностях.
Анамнез заболевания: заболел с марта 2013 г., когда обратил внимание на стойкие цефалгии, в связи с чем был направлен неврологом на МРТ, которое выявило менингиому каря намета мозжечка слева с супра- и субтенториальным ростом, дислокационный синдром. Госпитализирован в отделение нейрохирургии РКБ ФГУ ЮОМЦ ФМБА России для хирургического лечения.
В неврологическом статусе при поступлении: состояние субкомпенсированное; уровень сознания ясное, несколько адинамичен. Общемозговой синдром в виде цефалгии, головокружения. ЧМН: зрачки D=S, фотореакция адекватная с обеих сторон, гипестезия левой половины лица, сглаженность правой носогубной складки, депрессия угла рта справа. Нистагм среднеразмашистый, больше выражен слева. Сухожильные рефлексы с рук и ног D=S. Симптом Бабинского отрицательный. В позе Ромберга выраженная шаткость с заваливанием влево. Координаторные пробы выполняет с выраженной интенцией и мимопопаданием с обеих сторон.
Ниже представлены данные МРТ-исследования больного до операции:

Локализация менингиомы у данного пациента крайне сложная, с распростанением опухоли как над мозжечковым наметом, так и под ним, вовлечением вырезки намета мозжечка, сосудов задних отделов Виллизиева круга и охватывающей цистерны.
Больному было отказано в операции в медучреждениях Ростова-на-Дону и Ростовской области, в связи с чем было рекомендовано обратиться в НИИ нейрохирургии имени Н.Н. Бурденко РАМН, г. Москва. Состояние пациента быстро ухудшалось и ожидание квоты на Институт нейрохирургии было не возможным.
Больному в
нейрохирургическом отделении РКБ ФГБУЗ ЮОМЦ ФМБА РФ
было выполнено оперативное вмешательство:
1) Передняя ветрикулопункция справа с установкой наружного вентрикулярного дренажа и системы Арендта.
2) Костно-пластическая комбинированная краниотомия в левой затылочной области в сочетании с субокципитальной краниотомией слева, микрохирургический затылочный транстенториальный доступ слева в сочетании с инфратенториальным супрацеребеллярным доступом слева, микрохирургическое тотальное удаление парастволовой менингиомы заднелатеральных отделов вырезки намета мозжечка слева с суб- и супратенториальным ростом.
Операция проводилась в положении больного сидя на операционном столе с использованием операционного микроскопа и микронейрохирургической техники, продолжительность операции составила 10 часов (оперировал нейрохирург: д.м.н. К.Г. Айрапетов).
Ниже показано положение пациента на операционном столе, планирование разреза кожи и расположение оперирующего хирурга:


Уникальность данного случая состоит в том, что:
- Во-первых, в связи со сложным расположение опухоли и высоким хирургическим риском больному было отказано в операции в медучреждениях Ростова-на-Дону и Ростовской области, в связи с чем было рекомендовано обратиться в НИИ нейрохирургии имени Н.Н. Бурденко РАМН, г. Москва. Состояние пациента быстро ухудшалось и ожидание квоты на Институт нейрохирургии было не возможным.
- Во-вторых, опухоль удалялась из двух доступов – сначала была выполнена затылочная краниотомия слева, микрохирургический затылочный транстенториальный доступ слева, затем субокципитальная краниотомия слева, инфратенториальный супрацеребеллярный доступ слева.
- В-третьих, несмотря на сложную и глубинную локализацию, большие размеры новообразования, его распространение на срединные жизненноважные структуры мозга, опухоль была удалена тотально с полным иссечение зоны роста и сохранением всех функционально значимых сосудистых и мозговых структур в этой области.
- В-четвертых, несмотря на высокий хирургический риск, больной после операции полностью сохранил удовлетворительный уровень качества жизни не только без нарастания неврологической симптоматики, но и с полным регрессом всех симптомов.
Ниже представлены данные СКТ-исследования больного на 13-е сутки после операции:
Течение послеоперационного периода гладкое, без осложнений. Больной выписан из нейрохирургического отделения в удовлетворительном стабильном состоянии под наблюдение местного невролога.
Пациент спустя 8 суток после операции (фотографии размещена с любезного разрешения пациента и его родственников):

Таким образом, применение стратегии функционально щадящей микронейрохирургии позволяет обеспечить достаточно удовлетворительные непосредственные результаты весьма сложной хирургии различных внутричерепных опухолей глубинной локализации.












